Над статьей доктора
работали
литературный редактор
Вера Васина,
научный редактор
Елена Лобова
и
шеф-редактор
Маргарита Тихонова
Пульмонолог
Cтаж — 11 лет
Диагностический центр «Аперто-Клиник» на Даргомыжского
Медицинский центр «Аперто на Титова»
Диагностический центр «Аперто-Диагностик» на Фрунзе
Дата публикации 26 августа 2022Обновлено 25 октября 2022
Определение болезни. Причины заболевания
Плеврит (Pleurisy) — это воспаление плевры, которое проявляется болью в грудной клетке, слабостью, повышенной температурой, головной болью, сухим кашлем и одышкой.
Плевра состоит из двух листков: висцерального и париетального. Висцеральный листок покрывает лёгкие, а париетальный — внутреннюю стенку грудной клетки. При плеврите между этими листками скапливается жидкость и/или откладывается фибрин.
Пространство между листками плевры называют плевральной полостью. В ней всегда содержится небольшое количество плевральной жидкости — смазки, по составу похожей на сыворотку крови. Благодаря этой смазке листки плевры легче скользят относительно друг друга при вдохе и выдохе. Плевральная жидкость поступает через систему капилляров париетальной плевры, а оттекает по устьям и лимфатическим сосудам.
При повышенной выработке или замедленном оттоке плевральная жидкость может скапливаться в плевральной полости. Избыток жидкости называют плевральным выпотом.
Выпот бывает двух видов:
- транссудат — это невоспалительный выпот в плевральной полости, который появляется при заболеваниях почек, сердца и печени (циррозе);
- экссудат — это выпот воспалительного происхождения (собственно плевриты, выпот при гнойных процессах в лёгких и заболеваниях соединительной ткани) [11].
Транссудат появляется, когда жидкость в плевральной полости скапливается быстрее, чем выводится по сосудам. В результате плевральная жидкость накапливается, но проницаемость сосудов плевры для белка при этом не меняется. А экссудат, наоборот, появляется при повреждении плевры и/или нарушении проницаемости её капилляров для белка.
Плевритом чаще болеют пожилые мужчины, но заболевание встречается и у женщин, и даже у детей.
Причины плеврита
Как правило, плеврит — это не самостоятельная патология, а проявление или осложнение каких-либо других болезней, например инфекции, рака и ревматологических заболеваний [1][4][9]. Чаще всего плеврит появляется из-за острых или хронических заболеваний органов грудной клетки.
Причины плеврита делятся на инфекционные и неинфекционные.
К инфекционным относят:
- Специфические — поражение микобактерией туберкулёза.
- Неспецифические:
- бактериальные инфекции (стафилококковые, пневмококковые, протейные);
- вирусные (ВИЧ, герпес и грипп);
- грибковые инфекции;
- паразитарные заболевания (эхинококкоз, амёбиаз, парагонимоз, филяриоз).
К неинфекционным причинам относят:
- злокачественные опухоли органов грудной клетки, в том числе метастазы в полость плевры;
- ТЭЛА — перекрытие просвета лёгочных артерий тромбом с развитием инфаркт-пневмонии;
- ревматологические заболевания (системная склеродермия, системная красная волчанка, ревматизм, ревматоидный артрит);
- аутоиммунные заболевания (васкулит);
- постинфарктный синдром (синдром Дресслера);
- заболевания желудочно-кишечного тракта (обострение панкреатита, абсцессы печени, поддиафрагмальный абсцесс, разрыв пищевода);
- ожог и механическая травма, например при ДТП и ножевых ранениях;
- осложнения лучевой и системной противовоспалительной терапии;
- фиброз лёгких, который развивается при воздействии асбеста (асбестоз);
- перитонеальный диализ — поражение токсинами, невыведенными почками;
- гипоальбуминемия — снижение белка в крови при различных состояниях (более характерно для плеврального выпота);
- констриктивный перикардит;
- выпот в плевре при опухоли матки или яичников (синдром Мейгса);
- попадание мочи в плевральную полость (уриноторакс);
- синдром жёлтых ногтей — заболевание, которое возникает у пожилых людей и проявляется поражением ногтей, лёгких и появлением плеврального выпота; плеврит при этом синдроме возникает не всегда, может развиваться бронхит и пневмония;
- приём лекарств — Амиодарона, Нитрофурана, Карбамазепина, Метотрексата [5] (не всегда приводит к плевриту, скорее к появлению плеврального выпота, чаще невоспалительного происхождения);
- ятрогенный плевральный выпот — при врачебных манипуляциях, например при смещении пищевого зонда или перфорации верхней полой вены венозным катетером, из-за чего пища или раствор могут попасть в полость плевры;
- лимфангиолейомиоматоз;
- аневризма грудного отдела аорты (чаще вызывает развитие плеврального выпота, а не плеврита) [1][3][4][6][8][11][12].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы плеврита
- Острые, колющие или тупые боли — могут возникать в боковых, передних частях грудной клетки и под лопатками, а также отдавать в плечо и живот. Боли усиливаются во время приступов кашля, при смехе или наклонах в здоровую сторону. Чтобы уменьшить боль, пациент поверхностно дышит и ложится на бок с поражённой стороны.
- Слабость, быстрая утомляемость, головная боль, учащённое сердцебиение.
- Повышенная температура — чаще 37,1–38,0 °C, но может быть и нормальной. При гнойном плеврите температура может повыситься до 40 °C.
- Сухой, зачастую мучительный кашель, который вызван раздражением плевры.
- Повышенное потоотделение (иногда особенно выражено по ночам).
- Поверхностное дыхание — пациент не может глубоко вдохнуть из-за боли в грудной клетке.
- Одышка, особенно при большом объёме жидкости между листками плевры. Может нарастать быстро или постепенно, сначала появляется при нагрузке, а затем и в покое.
- Икота, иногда неукротимая, снижение аппетита, тошнота и рвота как после еды, так и независимо от приёма пищи.
- Метеоризм, чувство тяжести в боках.
- Кровохарканье — чаще всего возникает при тромбоэмболии лёгочной артерии или онкологических заболеваниях.
- Цианоз — слизистые оболочки и кожа становятся синюшного цвета. В тяжёлых случаях из-за нехватки кислорода появляется акроцианоз — синюшность носогубного треугольника и пальцев.
- При одностороннем плеврите грудная клетка движется неравномерно — одна из сторон запаздывает на вдохе.
- Заметное сглаживание и выбухание межрёберных промежутков [1][3][4][9].
Патогенез плеврита
Патогенез плеврита зависит от вида заболевания.
Стадии развития инфекционного плеврита:
- Возбудитель проникает в организм и плевральную полость несколькими путями: через кровь и по лимфатическим сосудам из очага воспаления при пневмонии, абсцессе, туберкулёзе лёгких и лимфоузлов. Также инфекция может попасть извне, например при проникающих ранениях грудной клетки: ножевых ранах, автотравме или во время операции на грудной клетке.
- Возбудитель вызывает воспаление в плевральной полости, из-за чего расширяются сосуды, повышается их проницаемость, плевра отекает и появляется выпот.
- Если выпота немного и лимфатическая система хорошо работает, жидкая часть всасывается и выводится из плевральной полости, но на внутренней поверхности листков остаётся фибрин (фибринозный плеврит).
- При выраженном воспалении образуется много экссудата, который может быть серозно-фибринозным, гнойным или даже гнилостным.
- Увеличивается онкотическое давление, которое чаще всего создаётся белками альбуминами и глобулинами. Если в крови по какой-либо причине уменьшается количество белка, жидкость устремляется туда, где его больше, т. е. в ткани. Из-за наличия белка в жидкости лимфатические капилляры в плевральной полости сдавливаются и покрываются плёночкой из фибрина. В результате нарушается механизм всасывания жидкости — она скапливается быстрее, чем откачивается сосудами.
- Воспаление уменьшается, жидкость быстрее всасывается и медленнее поступает в плевральную полость. Экссудат рассасывается, а плёночка из фибрина на поверхности плевры рубцуется — образуются спайки, из-за чего плевральная область может зарасти рубцовой тканью, как после операции. Если этой ткани не много, то она не влияет на работу лёгких, но в других случаях может ограничивать их движение. Это особенно заметно при физических нагрузках, когда требуется много кислорода, а пространство для движения лёгких, т. е. глубокого вдоха, ограничено.
Неинфекционные плевриты развиваются, как правило, из-за реакции плевры на определённые раздражители. При травме плевры без разрыва, например при ушибе, могут разорваться сосуды, и кровь попадает в плевральную полость, что приводит к развитию экссудативного плеврита.
При панкреатите и почечной недостаточности выпот появляется из-за того, что плевру раздражают панкреатические ферменты или уремические токсины, поступающие с кровью и лимфой [1][3][4][8]. При онкологических заболеваниях опухоль или метастазы блокируют отток лимфы, что также приводит к появлению экссудативного выпота.
В зависимости от свойств накопившейся жидкости выделяют:
- Гидроторакс — накапливается невоспалительная жидкость.
- Экссудативный плеврит — накапливается воспалительная жидкость.
- Эмпиема плевры (пиоторакс) — в плевральной полости скапливается гной.
- Хилоторакс — в плевральной полости накапливается лимфа. Развивается при опухоли средостения или повреждении грудного лимфатического протока [3].
- Панцирное лёгкое — фиброзная капсула покрывает лёгкое, оно не расправляется, в нём снижается давление, и из капилляров париетальной плевры проникает плазма крови. По составу такой выпот представляет собой нечто среднее между транссудатом и экссудатом. Панцирное лёгкое может развиться при опухоли или эмпиеме плевры [5].
Классификация и стадии развития плеврита
В зависимости от характера и наличия выпота плеврит подразделяют на два вида:
- мокрый (экссудативный);
- сухой (фибринозный).
Экссудативный плеврит подразделяют на гнойный, серозно-гнойный, серозный, серозно-фибринозный, гнилостный, геморрагический и смешанный.
По расположению выделяют:
- диффузный плеврит (генерализованный);
- ограниченный плеврит — может располагаться над диафрагмой, в области верхушки лёгких, между долями лёгкого.
Также по расположению плевриты можно разделить на односторонние и двусторонние. Односторонние плевриты чаще возникают при пневмонии и травме.
Виды течения плеврита:
- острое течение — болезнь длится меньше 2–4 недель;
- подострое — начинается спустя четыре недели от начала болезни;
- хроническое — через шесть месяцев болезни, но может развиться и раньше.
По причине развития плевриты делятся на три группы:
- инфекционные;
- неинфекционные;
- идиопатические (причина болезни не выявлена).
Стадии плеврита:
- Экссудативная — сосуды расширяются, в плевральную полость выделяется избыточный объём жидкости, но лимфатическая система своевременно выводит её из плевры.
- Фибринозно-гнойная — выпадает фибрин, образуются гнойные карманы, размножаются бактерии и накапливается молочая кислота. Отток жидкости нарушается, лимфатическая система не справляется, в результате чего жидкость накапливается в плевральной полости. Формируются спайки — перемычки между листками плевры, а иногда и лёгочной тканью. Если пациент не лечится или лечится неправильно, жидкость может приобретать гнойный характер. При гнойном плеврите, как правило, симптомы очень яркие: появляются признаки интоксикации и чаще всего, но не всегда, поднимается температура.
- Организующая — активируются фибробласты, образуется рубец, плеврит отграничивается. На этой стадии либо очаги воспаления рассасываются и пациент выздоравливает, либо плеврит становится хроническим. Хроническая форма развивается, когда вокруг зоны воспаления формируется фиброзная ткань, отграничивающая здоровую ткань от воспалённой [1][4][9][12].
Осложнения плеврита
Плеврит далеко не всегда протекает с осложнениями. Их развитие зависит от причины болезни, точности и своевременности диагностики, адекватности лечения и соблюдения пациентом рекомендаций врача.
Чаще всего осложнения развиваются у пациентов с заболеваниями лёгких, сахарным диабетом и ВИЧ-инфекцией (особенно если они не получают противовирусную терапию), а также после пересадки лёгких [7][8].
К осложнениям плеврита относят:
- Спайки и массивные шварты в плевральной полости (фиброзные перемычки между листками плевры) — ограничивают подвижность листков плевры, что может проявляться тянущими болями при физической нагрузке, когда требуется много кислорода, например при беге.
- Полное заращение плевральной полости и междолевых пространств — ограничивает подвижность лёгкого и купола диафрагмы, разделяющей грудную и брюшную полость, с поражённой стороны. Симптомы такие же, как и при спайках, но более выраженные, так как плевральная щель ограничена сильнее.
- Кальциноз серозной оболочки — соли кальция откладываются на плевральном листке, из-за чего он становится очень плотным и малоподвижным. При незначительном объёме кальциноза симптомов может не быть совсем, при выраженном — движение лёгких сильно ограничено, что приводит к дыхательной недостаточности (развитию панцирного лёгкого).
- Утолщение плевральных листков за счёт плевросклероза — чаще всего пациента ничего не беспокоит и патология выявляется при проведении рентгенографии.
- Нарастание дыхательной недостаточности — жидкость поджимает лёгкое, оно спадается и не может нормально двигаться, в результате уменьшается объём кислорода. Из-за его дефицита нарастает одышка, слабость и утомляемость. Иногда видны расширенные межрёберные промежутки и набухшие шейные вены.
- Развитие эмпиемы плевры — гнойный плеврит, при котором могут формироваться свищи. Как правило, проявляется лихорадкой, одышкой, кашлем, слабостью, потливостью и болями в грудной клетке.
- Прорыв гноя в полость бронха с разрывом тканей — гнойная мокрота отходит, температура на фоне прорыва может оставаться высокой или снизиться.
- Ателектаз лёгкого (спадение) — спавшееся лёгкое не обеспечивает организм достаточным количеством кислорода, поэтому внезапно появляется или усиливается одышка. При небольшой зоне ателектаза, например при спадении одного сегмента, жалоб может не быть.
- Нарушение сердечной деятельности — возникает при сдавлении сердца жидкостью или смещении органов средостения влево при правостороннем плеврите. Может проявляться ощущением неправильного ритма и давящими болями в области сердца.
- Плевропульмональный шок — грозное осложнение при кровотечении. Развивается, как правило, при травме: ДТП, проникающем ранении или во время операций. Дыхание затруднено, появляется выраженная одышка, бледнеет кожа, губы становятся синюшными, руки и ноги холодными. Может появиться мучительный кашель, почти не прощупывается пульс, и падает артериальное давление.
- Острое лёгочное сердце — учащается сердцебиение и дыхание, снижается артериальное давление, появляется выраженная слабость и чувство нехватки воздуха. Могут набухать шейные вены, кожа становится синюшной, возникают сильные боли в области сердца, усиливается эмоциональное возбуждение.
- Пневмоторакс — возникают боли на стороне поражения, которые не уменьшаются при приёме обезболивающих препаратов. Внезапно появляется и усиливается одышка, может развиться острое лёгочное сердце.
- Диафрагмальная грыжа — проявляется изжогой, икотой, отрыжкой, болями за грудиной и в верхней части живота, становится трудно глотать крупные куски пищи.
- Внелёгочные осложнения — амилоидоз почек и токсический нефрозонефрит [13]. Как правило, появляются отёки ног и лица (особенно под глазами), боли в области почек, повышается артериальное давление. Амилоидоз и нефрит могут быть осложнением инфекционного системного заболевания, а не плеврита, который в данном случае также является осложнением основного заболевания.
Диагностика плеврита
Диагностика плеврита включает сбор анамнеза, осмотр, лабораторные, инструментальные и инвазивные исследования.
Сбор анамнеза
Пациенту следует рассказать врачу:
- какие симптомы его беспокоят, в какое время и при каких действиях они появляются, когда впервые возникли и с чем могут быть связаны;
- какими лекарствами и в каких дозировках лечился;
- какими хроническими заболеваниями болеет или может болеть, какие препараты от них принимает.
Если пациент сдавал анализы, нужно предоставить их в бумажном или электронном виде, например открыть доктору доступ к своей электронной медицинской карте.
Осмотр
При осмотре врач может обратить внимание, что одна из половин грудной клетки отстаёт при дыхании и отсутствует голосовое дрожание.
Также осмотр включает:
- Перкуссию (простукивание) — выявляется тупой звук, очерченный дугообразной линией Дамуазо.
- Аускультацию (прослушивание) — дыхание в области скопления жидкости ослаблено, а при большом объёме не выслушивается совсем. При прослушивании лёгких можно обнаружить шум от трения листков плевры.
- Пальпацию мускулатуры грудной клетки (прощупывание) — пациент может чувствовать боль, локализация которой зависит от стороны поражения; боль возникает не постоянно, а в начале накопления и по мере рассасывания жидкости [2][3][5][6].
Лабораторные исследования
- Общий анализ крови с лейкоцитарной формулой — присутствуют признаки воспаления, как правило повышен уровень лейкоцитов, палочкоядерных нейтрофилов, могут выявляться миелоциты и метамиелоциты, повышена скорость оседания эритроцитов (СОЭ). При длительном воспалении или травме может развиться анемия, при которой снижен уровень гемоглобина и эритроцитов.
- Биохимический анализ крови — может повышаться уровень воспалительных маркеров: СРБ, ферритина и лактатдегидрогеназы. При почечной патологии растёт уровень креатинина и мочевины, при панкреатите — панкреатической альфа-амилазы. При онкологических заболеваниях можно выявить специфические маркеры, например повышенный СА-125 при раке яичников и ПСА при раке предстательной железы. При ревматоидном артрите и системной красной волчанке присутствуют специфические ревматологические маркеры. Важно исследовать уровни белковых фракций крови: белки плазмы удерживают жидкость в сосудах и не дают ей избыточно уходить в ткани, поэтому исследование поможет уточнить причину заболевания. При подозрении на ТЭЛА исследуют гемостаз: уровень Д-димера, АЧТВ, ПТВ, протромбина и фибриногена.
- Общий анализ мокроты (при её наличии) — при пневмонии или сопутствующем бронхите может повышаться уровень лейкоцитов, эритроцитов и альвеолярных макрофагов, мокрота становится гнойной.
- Бактериологическое исследование плевральной жидкости — при посеве жидкости выявляют возбудителя болезни, при необходимости исследуют его чувствительность к антибиотикам. При онкологических заболеваниях можно выявить атипичные клетки.
- Исследование клеточного и биохимического состава плевральной жидкости — чтобы уточнить причину заболевания и отличить экссудат от транссудата, исследуют ЛДГ, глюкозу и белок. Также для различных заболеваний характерен определённый состав плевральной жидкости, например при туберкулёзе и злокачественных опухолях часто повышен уровень лимфоцитов. При синдроме Черджа — Стросса и лекарственных плевритах увеличено число эозинофилов, но при этом нельзя исключать и онкологическое заболевание [5].
Инструментальные исследования
- Рентгенография органов грудной клетки — затемнена область скопления жидкости. Если выпота мало, то затемнение можно не заметить. При большом объёме жидкости органы средостения смещаются в здоровую сторону.
- Ультразвуковое исследование плевральной полости — определяется даже маленькое количество жидкости (от 10 мл), что особенно важно для диагностики осумкованных плевритов. Такие плевриты ограничены в пространстве, т. е. вокруг патологической жидкости образуется полость, или сумка. Осумкованные плевриты сложно лечить: в полость плохо проникают лекарственные препараты, трудно сделать прокол и удалить жидкость или взять её на исследование, не повредив при этом органы, сосуды и нервы. УЗИ проводится, если не доступно МСКТ.
- Мультиспиральная компьютерная томография (МСКТ) — информативный метод диагностики плеврита, который позволяет точно различать виды плевритов и не пропустить междолевые формы. При проведении исследования с контрастом можно подтвердить или опровергнуть тромбоэмболию лёгочной артерии и опухоли грудной клетки.
Инвазивные методы исследования
- Фибробронхоскопия — не является методом диагностики плеврита, но необходима при подозрении на онкологические заболевания лёгких. Проводится при наличии кровохарканья.
- Плевральная пункция (торакоцентез) — диагностический и лечебный метод. При заборе содержимого плевры можно оценить цвет, характер, состав жидкости и выявить возбудителя. Также во время процедуры удаляют избыток экссудата.
- Биопсия плевры — особенно важна при подозрении на опухоль плевры. Биопсия бывает пункционная (через кожу), торакоскопическая (через прокол стенки грудной клетки) и открытая (во время операции). Биопсия плевры позволяет подтвердить злокачественную опухоль и туберкулёз. Иногда её выполняют вместе с первой плевральной пункцией. Биопсия может проводиться под контролем УЗИ или КТ (эксцизионная биопсия) [14]. При такой биопсии опухоль иссекается полностью, а не частично. Эксцизионная биопсия может быть как открытой, так и торакоскопической — выбор метода зависит от расположения, размеров опухоли и возможности удалить её через прокол стенки грудной клетки.
Лечение плеврита
Лечение плеврита разделяют на симптоматическое и этиологическое.
К симптоматическому лечению относится приём обезболивающих и жаропонижающих препаратов, которые облегчают самочувствие пациента. Уменьшить боль при сухом плеврите поможет тугое бинтование грудной клетки эластичным бинтом (можно делать самостоятельно, но сначала нужно подтвердить диагноз у врача).
Этиологическое лечение позволяет устранить причину заболевания:
- при бактериальном поражении назначают антибиотики, их выбор зависит от предполагаемого или подтверждённого возбудителя;
- при туберкулёзе показан длительный приём противотуберкулёзных препаратов;
- при гнойных плевритах в плевральную полость вводят антибиотики и обрабатывают её антисептиками;
- при сухом плеврите может применяться физиолечение, но при экссудативном плеврите физиопроцедуры противопоказаны до стихания острого периода; также может назначаться электрофорез с хлористым кальцием, магнитотерапия и вибрационный массаж грудной клетки, но эффективность этих методов до конца не доказана, поэтому они применяются только в комплексе с основным лечением;
- для рассасывания спаек в плевральную полость могут быть введены фибринолитики.
Плевродез — операция, во время которой устанавливают трубку, после чего плевру либо механически удаляют, либо вводят специальные химиопрепараты или тальк, благодаря которым её листки спаиваются. Процедура показана при рецидивирующем скоплении большого количества жидкости. Решение о том, проводить плевродез при первом рецидиве или при последующих, принимает комиссия врачей индивидуально для каждого пациента. При наличии больших воздушных полостей в лёгких и высокой вероятности их разрыва (развития пневмоторакса) плевродез может быть проведён при первом рецидиве [15].
При хроническом гнойном плеврите и неэффективности терапии используется плеврэктомия — хирургическое вмешательство, во время которого удаляют листки плевры, отграничивающие гнойную полость [2][3][4][6][7][8][10].
Также при плеврите проводится:
- Лечение основных заболеваний: диуретическая терапия при заболеваниях сердечно-сосудистой системы, базисное лечение при заболеваниях соединительной ткани, которое может включать системную противовоспалительную терапию (глюкокортикоиды, цитостатики), микроциркулянты и противофиброзные препараты.
- Назначение гипосенсибилизирующих препаратов, малых доз кортикостероидов, иммуностимулирующей терапии. Кортикостероиды уменьшают системное воспаление, иммуностимуляторы позволяют ускорить выздоровление при различных иммунодефицитах.
- Раннее дренирование и полное удаление плевры, пока не нарушилось дыхание. Такие процедуры показаны при панцирном лёгком и раке плевры.
Прогноз. Профилактика
При небольшом количестве экссудата прогноз благоприятный: жидкость быстро рассасывается и работа лёгких нормализуется в среднем за 3–4 недели. При гнойных плевритах восстановление длится дольше — от одного месяца до года, нередки рецидивы и осложнения. При онкологической этиологии плеврита часто встречается прогрессирующее течение и частые рецидивы.
Профилактика плеврита
Чтобы предотвратить развитие плеврита, необходимо своевременно удалить жидкость из плевральной полости при наличии показаний. Поэтому при появлении первых признаков плеврита нужно срочно обратиться к пульмонологу или хотя бы к участковому терапевту.
Лучше всего предотвратить развитие плеврита поможет первичная профилактика: укрепление иммунитета, предотвращение туберкулёза, пневмонии и прогрессирования системных воспалительных и онкологических заболеваний. Для этого нужно вести здоровый образ жизни, делать противотуберкулёзные прививки, соблюдать правила гигиены, чётко следовать назначенному курсу лечения при хронических заболеваниях и проходить онкоскрининг, особенно если у родственников были онкозаболевания.
После выздоровления в период восстановления показано санаторно-курортное лечение, если нет противопоказаний, например онкологических и гнойных заболеваний.
В течение двух лет после выздоровления проводится диспансерное наблюдение [4][7][9]. Как часто нужно посещать врача и какие обследования делать, зависит от тяжести перенесённого плеврита, наличия рецидивов и осложнений. В зависимости от конкретной ситуации врача нужно посещать от одного раза в 3–6 месяцев до раза в год.
Перечень обследований зависит от причины, вызвавшей плеврит, и наличия осложнений. Минимальный объём диагностики включает общий анализ крови с формулой и биохимический анализ крови (СРБ и фибриноген для оценки воспалительного процесса), рентгенографию грудной клетки или лучше мультиспиральную компьютерную томографию. Также врач может назначить расширенный биохимический анализ крови, спирографию с бронхолитиком, УЗИ плевральной полости, сердца и органов брюшной полости или малого таза.
Плеврит
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
Общие сведения
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.
Плеврит
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты — фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю – пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита – рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
- острые
- подострые
- хронические
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.
КТ органов грудной клетки. Правосторонний экссудативный плеврит
При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота — физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
|
Литература 1. Внутренние болезни: учебник/ Стрюк Р.И., Маев И.В. — 2008. 2. Дифференциальная диагностика плевритов/ Шмелев Е.И.// Русский медицинский журнал. – 1999 — №5. 3. Диагностическая тактика у больных с плевритом неясной этиологии: Автореферат диссертации/ Арутюнян А. В. – 2009. 4. Морфогенез и патологическая анатомия неопухолевых экссудативных плевритов Автореферат диссертации/ Фрисс С. А. – 2005. |
Код МКБ-10 J90 J91 R09.1 |
Плеврит — лечение в Москве
Эмпиема плевры у взрослых
Также:
гнойный плеврит
Версия: Клинические протоколы МЗ РК — 2015 (Казахстан)
Категории МКБ:
Пиоторакс без фистулы (J86.9), Пиоторакс с фистулой (J86.0)
Разделы медицины:
Пульмонология, Торакальная хирургия, Хирургия
Общая информация
Краткое описание
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «10» декабря 2015 года
Протокол № 19
Название протокола: Эмпиема плевры у взрослых
Эмпиема плевры (гнойный плеврит) – ограниченное или диффузное воспаление висцерального или париетального листков плевры, протекающее с накоплением гнойного экссудата в плевральной (физиологической, анатомической) полости и сопровождающееся признаками гнойной интоксикации, выраженной гипертермией и, нередко, дыхательной недостаточностью.
Хроническая эмпиема плевры – гнойно-деструктивный процесс в остаточной плевральной полости с грубыми и стойкими морфологическими изменениями, характеризующийся длительным течением с периодическими обострениями.
Код протокола:
Код по МКБ 10:
J86.0 – Пиоторакс с фистулой
J86.9 – Пиоторакс без фистулы
Сокращения, используемые в протоколе:
АЛТ–аланинаминотрансфераза
АСТ–аспартатаминотрансфераза
АЧТВ–активированное частичное тромбопластиновое время
ВИЧ–вирус иммунодефицита человека
K–калий
Na–натрий
Ca–кальций
ДН–дыхательная недостаточность
ИТШ–инфекционно-токсический шок
ИФА–иммуноферментный анализ
КТ–компьютерная томография
МНО–международное нормализованное отношение
МРТ–магнитно-резонансная томография
ОАК–общий анализ крови
ОАМ–общий анализ мочи
ОЭП–острая эмпиема плевры
ТТ–торакотомия
ТС–торакоскопия
СОЭ скорость оседания эритроцитов
УЗИ–ультразвуковое исследование
ФБС–фибробронхоскопия
ФЭГДС–фиброэзофагогастродуоденоскопия
ХЭП–хроническая эмпиема плевры
ЭКГ–электрокардиография
ЭП–эмпиема плевры
ЭФФГС–эндоскопическая эзофагогастроскопия
ЭхоКГ–Эхокардиография
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: торакальные хирурги, общие хирурги, терапевты, инфекционисты, пульмонологи, анестезиологи-реаниматологи, врачи и фельдшеры скорой медицинской помощи, врачи общей практики.
| Уровень I | Доказательства, полученные в ходе по крайней мере от одного должным образом разработанного случайного контролируемого исследования или мета-анализа |
| Уровень II | Доказательства, полученные в ходе по крайней мере от одного хорошо разработанного клинического испытания без надлежащей рандомизации, от аналитического когортного или исследования типа случай-контроль (предпочтительно из одного центра) или от полученных драматических результатов в неконтролируемых исследованиях |
| Уровень III | Доказательства, полученные от мнений авторитетных исследователей на основе клинического опыта |
| Класс А | Рекомендации, которые были одобрены по согласованию по крайней мере 75% процентов мультисекторной группы экспертов |
| Класс В | Рекомендации, которые были несколько спорны и не встречали согласие |
| Класс С | Рекомендации, которые вызвали реальные разногласия среди членов группы |
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
1. Клиническая классификация:
Существуют несколько классификаций эмпиемы плевры [10].
| По этиологическому признаку | По патогенетическому признаку | По характеру поражения легочной ткани | По характеру сообщения полости эмпиемы с внешней средой и бронхиальным деревом | По локализации полости выделяют | По распространенности |
| неспецифические | пара- и метапневмонические | эмпиемы без деструкции легочной ткани (неосложненные) | закрытые эмпиемы | апикальные | тотальные |
| специфические | послеоперационные | эмпиемы с деструкцией легочной ткани (осложненные) | эмпиемы с бронхоплевральным, бронхоплевроторакальным и плевроторакальным свищом |
междолевые |
распространенные (диффузные) |
| смешанные | травматические |
парамедиастинальные; |
ограниченные | ||
| метастатические | пристеночные | ||||
| контактные* (переходные) | базальные и их комбинации | ||||
| симпатические** (сочуственные, коллатеральные) эмпиемы плевры |
*К контактным относят:
− эмпиемы вследствие прорыва гнойников средостения;
**К симпатическим:
– эмпиемы при поддиафрагмальных абсцессах
При ограниченной эмпиеме в процесс вовлекается одна стенка плевральной полости, при распространенной ( диффузной) эмпиеме в процессе участвуют две и более стенки плевральной полости, при тотальной эмпиеме вся плевральная полость охвачена патологическим процессом – от диафрагмы до купола плевры.
· По степени сдавления легкого различают три степени коллапса легкого:
| степень | характеристика |
| 1-я | легочная ткань спадается только в пределах плаща; |
| 2-я | спадение легочной ткани наблюдается в пределах ствола легкого; |
| 3-я | коллапс легочной ткани вплоть до ядра легкого. От степени коллапса легочной ткани зависит способность легкого к расправлению после ликвидации патологического процесса в полости эмпиемы. |
По клиническому типу различают:
| острые |
| подострые |
| септические |
| хронические эмпиемы |
Разграничение этих форм целесообразно, но очень затруднительно из-за отсутствия четких признаков перехода острой эмпиемы в хроническую стадию.
Виды эмпиемы плевры:
· острые (длительность заболевания до 8 недель);
· хронические (длительность заболевания более 8 недель).
Острые и хронические эмпиемы плевры разделяют на группы:
· По характеру экссудата:
− гнойные;
− гнилостные;
− анаэробные.
· По характеру микрофлоры:
− специфические (туберкулезные, актиномикотические, сифилитические и т.д.);
− неспецифические (стафилококковые, стрептококковые, пневмококковые, анаэробные и т.д.);
− вызванные смешанной флорой.
· По происхождению:
− первичные;
− вторичные.
· По характеру сообщения с внешней средой:
− не сообщающиеся с внешней средой (собственно эмпиемы);
− сообщающиеся с внешней средой (пиопневмоторакс).
· По распространенности процесса:
− свободные эмпиемы (тотальные, субтотальные, малые);
− ограниченные (осумкованные) эмпиемы:
− пристеночные (паракостальные)
− базальные (между диафрагмой и поверхностью легкого)
− интерлобарные или междолевые (в междолевой борозде)
− апикальные или верхушечные (над верхушкой легкого)
− медиастинальные (прилегающие к средостению)
· По количеству полостей:
− однокамерные;
− многокамерные (гнойные скопления в плевральной полости разделены между собой спайками).
· По наличию осложнений:
− не осложненные;
− осложненные;
− флегмона грудной стенки;
− аспирационная пневмония противоположного легкого;
− гнойный перикардит;
− миокардит;
− сепсис;
− острый остеомиелит ребер;
− эрозивные кровотечения из межреберной артерии и других сосудов грудной стенки;
− гипоксические язвы желудка с кровотечением;
− тромбоэмболия ветвей легочной артерии;
− гипопротеинемия с анасаркой;
− контрлатеральный спонтанный пневмоторакс;
− кровохарканье или легочное кровотечение.
· По клиническому течению:
− протекающие с выраженной интоксикацией вследствие бурного гнойного воспаления полости эмпиемы или/и обострения воспалительного процесса в легких;
− протекающие с умеренной интоксикацией;
− «со стертой» клинической картиной и компенсированным состоянием больного.
Клиническая картина
Cимптомы, течение
Диагностические критерии:
Жалобы и анамнез: как правило ЭП наслаивается на клинические проявления того первичного заболевания (пневмония, абсцесс легкого, плеврит), осложнением которого она явилась.
Жалобы:
· сильная, колющая боль в боку (локализация боли зависит от анатомических особенностей расположения патологического (гнойного) экссудата и формирования спаечного (фиброзных тяжей) процесса (наддиафрагмальное, междолевое, рёберно-медиастинальное и т.д.), усиливающаяся при дыхании и кашле;
· исхудание;
· потеря аппетита;
· слабость;
· частый сухой, навязчивый, мучительный кашель, в некоторых же случаях (при наличии бронхоплеврального свища) отмечается выделение мокроты или гноя;
· рецидивирующая лихорадка;
· симптомы выраженной интоксикации: сухой кашель, температура тела 39-400, тахикардия;
· частое, неполное (поверхностное) дыхание;
· одышка;
· гнойные выделения из свища грудной стенки (если такой имеется);
· рвота при длительной и нарастающей интоксикации.
Анамнез:
В анамнезе у больных имеется указание на перенесённый острый экссудативный плеврит. В одних случаях плеврит был «излечен» консервативным путём, в других была произведена одна из принятых операций, после которой остался незаживающий свищ грудной стенки, выделяющий небольшое количество гноя.
При подозрении на ЭП заболевание начинается с сильных колющих болей в той или иной половине грудной клетки, усиливающихся при дыхании и кашле(уровень доказательств – III, сила рекомендации – А) [2].
Физикальное обследование:
· западение грудной клетки, сужение межреберий, кифосколиоз, ограничение дыхательной экскурсии соответствующей половины груди;
· перкуторно определяется притупление, дыхательные шумы резко ослаблены или не проводятся;
· утолщение ногтевых фаланг пальцев рук (при длительном, вялотекущем процессе);
· увеличение печени и селезёнки;
· кожа и подкожные слои мягких тканей могут быть гиперемированы, отмечается отек и местная болезненность;
· вынужденное положение из-за боли и одышки;
· при длительном и запущенном процессе могут наблюдаться симптомы мозговой интоксикации: психические расстройства, головные боли, возбудимость;
· при длительной и нарастающей интоксикации возникает цианоз, ДН, шоковое состояние;
· спирография – помогает оценить дыхательные возможности, степень нарушения дыхания, кровоснабжения, печёночной и почечной недостаточности.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· ОАМ;
· биохимический анализ крови (общий белок, мочевина, креатинин, билирубин общий, АЛТ, АСТ, глюкоза);
· пункция плевральной полости с целью эвакуации содержимого;
· клинический и цитологический анализ пунктата;
· УЗИ плевральных полостей (УД-В);
· ЭКГ для исключения сердечной патологии;
· обзорная рентгенография органов грудной клетки (УД-В);
· контрастная рентгенография (рентгеноскопия) пищевода и желудка с барием (в положении стоя);
· ЭФФГС (УД-В).
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· КТ органов грудной клетки;
· УЗИ брюшной полости.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведённые на амбулаторном уровне):
· ОАК;
· ОАМ;
· биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, билирубин, АЛТ, АСТ, глюкоза, K, Na, Ca);
· коагулология (АЧТВ, ПВ, ПТИ, МНО, фибриноген А, фибриноген Б, время свертываемости крови);
· пункция плевральной полости с целью эвакуации содержимого;
· клинический и цитологический анализ пунктата;
· посев пунктата для определения флоры;
· микробиологическое исследование мокроты (или мазок из зева);
· определение чувствительности к антибиотикам;
· определение группы крови по системе АВ0;
· определение резус-фактора крови;
· анализ крови на ВИЧ;
· анализ крови на сифилис;
· определение HBsAgв сыворотке крови;
· определение суммарных антител к вирусу гепатита С (HCV) в сыворотке крови;
· ЭКГ;
· бронхоскопия;
· фистулография;
· ТС;
· обзорная рентгенография органов грудной клетки в двух проекциях (УД-В);
· спирография с целью оценки дыхательных возможностей.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведённые на амбулаторном уровне):
· КТ органов грудной клетки с целью уиочнения распространённости процесса, связи с окружающими органами и внешней средой, ограниченность (степень рекомендации – А) [2];
· диагностическаяТС в случаях коллапса или ателектаза легкого с нарастанием дыхательной недостаточности, а также для дренирования плевральной полости, введения антиабктериальных препаратов, закрытия свища;
· УЗИ органов брюшной полости и малого таза (в случаях наличия свободной жидкости в малом тазу, выпота, изменения картины при полисерозитах);
· УЗИ плевральных полостей (УД-В);
· ЭФГДС при наличии трахеопищеводного или плевро-гастрального свища (УД-В);
· обзорная рентгенография органов брюшной полости (для исключения свободного газа и патологического выпота в брюшной полости и малом тазу);
· ЭКГ;
· ЭхоКГ (учитывая локализацию поражения и исключения патологического выпота в медиастинальное пространство и выявления перикардиально-плеврального свища);
· МРТ органов брюшной полости (в случаях наличия свища между плевральной и брюшной полостью или полым органом брюшной полости, а также при подозрении на перитонит).
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Инструментальные исследования:
· обзорная рентгенография органов грудной клетки: при просвечивании отжатое легкое на больной стороне с утолщенной поверхностью, полость, заполненная воздухом, с горизонтальным уровнем жидкости на дне. При хронической осумкованной эмпиеме плевры без свища отмечается наличие гомогенного интенсивного пристеночного затемнения с четкими плотными краями;
· при фистулографии определяются границы, положение полости, наличие свища, проводится анализ локализации полости и решение дальнейшей тактики;
· КТ органов грудной клетки: наличие поджатого легкого, жидкости (разной плотности) и воздуха в плевральной полости, смещение органов средостения в здоровую сторону, а также наличие тяжей, швартов и перемычек с ячеистой структурой позволяет с точностью определить локализацию, уровень поражения и степень дыхательной недостаточности у больного, а также дает возможность определить уровень и объём планируемого оперативного вмешательства;
· при бронхографии определяется локализация патологического процесса, связь с окружающими тканями и полостями, оценивается состояние бронхиального дерева;
· плевральная пункция в 7-8 межреберье по средней лопаточной линии по верхушечному краю нижележащего ребра позволяет оценить характер содержимого полости поражения;
· бронхоскопия позволяет определить точную локализацию скопления гноя, провести санацию полости и биопсию участка поражения;
· ТС помогает оценить полость эмпиемы, характер плевральных сращений, выявить устье плевробронхиального свища и прицельно установить дренаж.
Показания для консультации специалистов:
· Консультация пульмонолога: в целях определения степени ДН, функциональных возможностей легких, а также проведения предоперационной антибактериальной терапии.
· Консультация анестезиолога-реаниматолога: для решения вопроса об оперативном лечении, предоперационной подготовки, выбора метода анестезии.
· Консультация кардиолога: для исключения поражения медиастинума, исключения наличия свища и противопоказаний к проведению операции или назначения кардиотрофических и стимулирующих препаратов при выборе консервативного метода лечения.
· Консультация абдоминального хирурга: при наличии свищевого хода в полость органов брюшного пространства или саму полость, для проведения параллельной консервативной терапии или санации брюшной полости.
· Консультация клинического фармаколога: с целью подбора адекватной терапии антибактериальными и поддерживающими, сопроводительными препаратами до, во время и после операции и на протяжении всего лечения.
· Консультация терапевта: при наличии соответствующей сопутствующей патологии.
Лабораторная диагностика
Лабораторные исследования:
· ОАК: лейкоцитоз со сдвигом лейкоцитарной формулы влево, СОЭ до 40-70 мм/ч;
· биохимический анализ крови: гипопротеинемия за счет снижения уровня альбумина, гипохолестеринемия, снижение уровня протромбина, трансаминаз и фибриногена;
· общий анализ мочи: наблюдается микрогематурия, цилиндрурия, лейкоцитурия, бактериурия,гипо-изостенурия.
Дифференциальный диагноз
Дифференциальный диагноз:
Таблица 1 Дифференциальная диагностика ЭП
| Нозология | Характерные синдромы/симптомы | Дифференцирующий тест |
| Эмпиема плевры | Боль колющего характера, тяжесть на стороне поражения, вынужденное положение тела, сухой кашель, фибрильная лихорадка, выделение гноя из свища на грудной стенке. | КТ — наличие поджатого легкого, жидкости (разной плотности) и воздуха в плевральной полости, смещение органов средостения в здоровую сторону, а также наличие тяжей, швартов и перемычек с ячеистой структурой. |
| Серозный плеврит | Субфибрильная температура, затруднение дыхания, тупая боль в грудной клетке, акроцианоз. | Обзорная рентгенография легких – невыраженность поражения плевры, стеснение легкого в здоровую сторону, прозрачность и интенсивность экссудата, отсутствие грубых деформирующих изменений со стороны плевральной полости. |
| Казеозная пневмония | Выражены синдром интоксикации и бронхолегочные проявления заболевания. температура тела до 39—40 °С, постоянная. Отмечаются также потеря аппетита вплоть до анорексии, диспепсические явления, снижение массы тела. Больные жалуются на боль в груди, одышку, кашель с мокротой, иногда окрашенной в ржавый цвет или гнойный характер. Профузный пот, цианотичность кожных покровов. | Ренгенологическая картина: поражает целую долю или целое легкое и процесс двусторонний, с наличием большого количества каверн, деструкции легкого, высокое стояние купола диафрагмы |
| Гангрена легкого | высокая лихорадка, боль в грудной клетке, одышка, бледность и цианоз кожных покровов, потливость, прогрессирующее снижение массы тела, обильное выделение зловонной мокроты | Рентгенография легких — обширное затемнение (полость распада неоднородной плотности) в пределах доли с тенденцией распространения на соседние доли или все легкое. КТ — в крупных полостях определяются тканевые секвестры разной величины. Микроскопическое исследование мокроты: дитриховские пробки, некротизированные элементы легочной ткани, отсутствие эластических волокон. |
| Перелом ребра или межребёрная невралгия | Боли острого характера, усиливаются при дыхании, физически нормального самочувствия, отсутствие выраженной клиники. |
Рентгенография ОГК – наличие изменения структуры ребра (рёбер); При назначении аналгетиков – другая симптоматика отсутствует. |
| Патология пищевода, ССС | Нарушение сердцебиения, ритма, пульса, холодный пот, тахикардия, сосудистый спазм, скачки АД. При патологии пищевода – дисфагии, срыгивания или рвота, боли спазмирующего характера, локализуются больше в мезогастрии или в медиастинуме. | ЭКГ, миография, исследование пищевода рентгеноконтрастным зондом или бариевой взвесью, ЭФГДС. ЭхоКГ. |
| Поддиафрагмальный абсцесс | Боли чаще в правом подреберье, самостоятельно купируются, лихорадка может отсутствовать, лейкоцитоз умеренный, без изменения формулы. | Обзорная рентгенография органов грудной клетки с захватом брюшной полости. КТ – указывает на точную локализацию патологического процесса по отношению к диафрагме и связь двух полостей. |
| Опухоли средостения, полости грудной клетки (Саркома Юинга, PNET, мезотелиома, МТС в плевру) | Боли могут быть нечастыми, летучими, купируются аналгетиками. Периодически наблюдается ДН при большом объёме опухоли со стеснением органов. Опухолевая интоксикация. Некупируемая лихорадка. | Биопсия – выявление опухолевых клеток при торакоскопии. Наличие патологических клеток в ОАК, Б/хАК – изменений уровня ферритина, ЛДГ, ЩФ. |
Лечение
Цели лечения:
· устранение источника воспаления (экссудата, плевральных листков, свища);
· нормализация показателей крови.
Тактика лечения:
· основным методом лечения ЭП является местное лечение (санация плевральной полости) (уровень доказательства II, сила рекомендации – А) [2];
· при подтверждении диагноза ЭП показано экстренное лечение в условиях стационара с началом комплексного лечения;
· плевральная пункция с забором материала на бактериологическое исследование и эвакуацией содержимого полости;
· предоперационная подготовка во всех случаях, учитывая риск генерализации процесса, для исключения осложнений и минимизации повреждения окружающих органов и тканей, а также облегчения анестезиологического пособия.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях – плевральная пункция.
хирургическое вмешательство, оказываемое в стационарных условиях:
· плеврэктомия с декортикацией легкого;
· санация плевральной полости;
· предварительная интубация противоположного главного бронха при тотальном или субтотальном одностороннем поражении.
Показания к операции:
· ранняя ТС от момента установления диагноза, что снижает риск развития инфекционных осложнений, генерализации процесса, вовлечение окружающих структур в гнойный процесс (уровень доказательства – III, сила рекомендации – В) [2];
· ТТ для более глубокого исследования полости, декортикации и радикальном устранении очага с последующей санацией плевральной полости при наличии:
− запущенного процесса или спаек и грубых деформирующих изменений в грудной клетке;
− свищевых ходов.
Противопоказания к операции:
· осложнения в виде диссеминации и генерализации процесса;
· сепсис;
· ИТШ;
· двустороннее поражение;
· ДН выше III степени.
Варианты оперативного лечения:
· торакоскопия;
· торакотомия.
Открытый метод (ТТ) выполняется путём широкого разреза по ходу межрёберных промежутков в 6-8 межреберье (иногда с резекцией 2-3 рёбер) на стороне поражения. Данный вид операции предпочтителен при субтотальном или тотальном поражении, для удобства доступа, максимальной активности хирургов, быстроты выполнения и полной ресанации половины грудной клетки.
Закрытый метод (ТС) применяется при более ограниченных процессах, осумкованных и начавшихся, путём проколов по 10мм от 2х до 5 троакаров. В сравнении с открытым доступом ТС даёт лучшие косметические результаты, снижает продолжительность госпитализации, уменьшает послеоперационные боли и ускоряет восстановление, также снижая риск возникновения послеоперационных осложнений. (сила рекомендации – В);
Использование сшивающего аппарата дает более надёжное закрытие культи доли легкого или культи ворот легкого, чем использование традиционного метода. (сила рекомендации – С);
Завершение операции первичным наложением швов показано при всех случаях, если произведена некрэктомия, отсутствует риск формирования свищей, а также учитывая давление грудной полости. (уровень доказательства – II, сила рекомендации – В).
Дренирование плевральной полости с целью восстановления давления в полости, эвакуации избытка отделяемого (геморрагического серозного, гнойного), для возможности доступа и введения лекарственных препаратов, эвакуации воздуха рекомендовано в любых случаях.
Реторакотомия с повторной ревизией и санацией рекомендована в случае ухудшения состояния в послеоперационном периоде, возникновение срочных осложнений.
Немедикаментозное лечение:
Режим: режим 1 (постельный);
Диета: диета 7 (богатая каллориями).
Медикаментозное лечение
Антибактериальная терапия. При воспалении послеоперационной раны и для профилактики послеоперационных воспалительных процессов применяются антибактериальные препараты. С этой целью применяются цефазолин или гентамицин при аллергии на b-лактамы или ванкомицин при выявлении/высоком риске наличия метициллин — резистентного золотистого стафилококка. Согласно рекомендациям ScottishIntercollegiateGuidelines и др. антибиотикопрофилактика при данном виде операций настоятельнорекомендована. В случаях эндоскопического удаления ИТТ с целью антибиотикопрофилактики назначается один из нижеуказанных препаратов. При возникновении гнойно-воспалительных осложнений предпочтение следует отдавать комбинации (2-3) антибиотиков различных групп. Изменение перечня антибиотиков для периоперационной профилактики должно проводиться с учетом микробиологического мониторинга в стационаре.
Анальгетическая терапия. Ненаркотические и наркотические анальгетики (трамадол или кетопрофен или кеторолак; парацетамол). НПВС в целях обезболивания назначается перорально. НПВС в целях послеоперационного обезболивания следует начинать за 30-60 мин до предполагаемого окончания операции внутривенно. Не показано внутримышечное введение НПВС для послеоперационного обезболивания из-за изменчивости концентраций препаратов в сыворотке крови и боли, вызванной инъекцией, исключением является кеторолак (возможно внутримышечное введение). НПВС противопоказаны пациентам с язвенными поражениями и кровотечениями из желудочно-кишечного тракта в анамнезе. В данной ситуации препаратом выбора будет парацетамол, не оказывающий влияния на слизистую желудочно-кишечного тракта. Не следует комбинировать НПВС между собой. Комбинация трамадола и парацетамола является эффективной.
Медикаментозное лечение, оказываемое на амбулаторном уровне: не проводится.
Медикаментозное лечение, оказываемое на стационарном уровне:
| №п/п | название МНН | доза | кратность | способ введения | продолжительность лечения | примечание | УД |
| 1 | Морфина гидрохлорид | 1%-1 мл | через каждые 6 часов | в/м | 1-2 дня | Наркотический анальгетик, для обезболивания в послеоперационном периоде | В |
| 2 | Тримеперидин | 2% — 1 мл | через каждые 4-6 часов | в/м | 1-2 дня | Наркотический анальгетик, для обезболивания в послеоперационном периоде | В |
| 3 | Кетопрофен |
300 мг, поддерживаю-щая — 150–200 мг/сут.100 мг 100–200 мг в 100–150 мл 0,9% раствора натрия хлорида |
2-3 раза |
внутрь в/м
|
2-3 дней | Ненаркотический анальгетик | А |
| 4 | Кеторолак | 10–30 мг, | 4 раза/день (каждые 6–8 ч) | в/м, в/в, внутрь |
не более 5 дней, 2 дней детям, внутрь не более 5–7 дней. |
Ненаркотический анальгетикдля лечения острых и сильных болей | А |
| 5 | Трамадол | 100 мг – 2 мл | 2-3 раза | в/м | в течение 2-3 дней | Анальгетик смешанного типа действия в послеоперационном периоде | А |
| 6 | Ампициллин |
0,25-0,5 г (взрослые), 0,25–0,5 г |
4–6 раз в сутки каждые 6–8 ч |
внутрь, в/м |
от 5–10 дней до 2–3 нед и более |
Антибиотик группы полусинтетических пенициллинов широкого спектра | А |
| 7 | Цефтазидим | 0,5–2 г | 2-3 раза в сутки | в/м, в/в | 7-14 дней | Цефалоспорины 3-го поколения | А |
| 8 | Цефтриаксон |
1–2 г. или
|
1 раз/день 2раза/день |
в/м, в/в | 7-14 дней | Цефалоспорины 3-го поколения | А |
| 9 | Цефотаксим |
1 г
|
2 раза в день 3-4 раза |
в/м, в/в | 7-14 дней | Цефалоспорины 3-го поколения | А |
| 10 | Цефепим |
0,5–1 г до 2 г (при тяжелых инфекциях |
2-3 раза | в/м, в/в | 7–10 дней и более | Цефалоспорины 4-го поколения | А |
| 11 | Цефоперазон |
2–4 г(взрос), при тяжелых инфекциях: 8г (взрос); 50–200 мг/кг (дети) |
2 раза/день | в/м, в/в | 7-10 дней | Цефалоспорины 3-го поколения | А |
| 12 | Амикацин | 10–15 мг/кг. | 2-3 раза | в/в, в/м | при в/в введении — 3–7 дней, при в/м — 7–10 дней. | Антибиотик — аминогликозиды | А |
| 13 | Гентамицин | 0,4 мг/кг, 0,8–1 мг/кг при тяжелых инфекциях | 2-3 раза | в/в, в/м | 7-8 дней | Антибиотик — аминогликозиды | В |
| 14 | Ципрофлоксацин | 250мг-500мг | 2 раза | внутрь | 7-10 дней | В | |
| 15 | Левофлоксацин | 250–750 мг 250–750 мг | 1 раз в сутки | внутрь, в/вкапельно медленнокаждые 24 ч (дозу 250–500 мг вводят в течение 60 мин, 750 мг — в течение 90 мин). | 7-10 дней | При нарушении функции почек требуется корректировка режима введения | А |
| 16 | Меропенем | 500 мг, при внутрибольничных инфекциях — 1 г | Каждые 8 часов | в/в | 7-10 дней | Антибиотики — карбапенемы | А |
| 17 | Азитромицин | по 500 мг/сут | 1 раз в сутки | внутрь | 3 дня | Антибиотики- азалиды | А |
| 18 | Кларитромицин | по 250–500 мг | 2 раза в сутки | внутрь | 10 дней | Антибиотики-макролиды | А |
| 19 | Метронидазол | 500 мг, | Каждые 8 часов |
внутрь в/внепрерывного (струйного) или капельного введения — 5 мл/мин. |
7-10 дней | Антибактериальноесредство, производноенитроимидазола | В |
| 20 | Флуконазол | 150 мг | 1 раз в сутки | внутрь | однократно | Противогрибковое средство, для профилактики и лечения микозов | А |
| 21 | Надропарин | 0,3 мл | 1 раз в сутки | в/в, п/к | 7 дней | Антикоагулянт прямого действия (для профилактики тромбозов). Должна усиливаться комбинацией или вторым антибиотиком после проведённой операции | А |
| 22 | Повидон – йод | 10% раствор | ежедневно | Наружно | По мере необходимости | Антисептик, для обработки кожных покровов неразбавленныйраствор, дренажных систем разбавленныйв 10 или 100 раз | В |
| 23 | Хлоргексидин | 0,05% водный раствор | наружно | однократно | Антисептик для обработки операционного поля, рук хирурга | А | |
| 24 | Этанол | раствор 70%; | Наружно | однократно | Антисептик для обработки операционного поля, рук хирурга | А | |
| 25 | Перекись водорода | 3% раствор | наружно | По мере необходимости | Антисептик дляобработкиран | В | |
| 26 | Натрия хлорид | 0,9% — 400мл | 1-2 раза | В/в капельно | в зависимости от показания | Растворы для инфузий, регуляторы водно-электроитного баланса и КЩС | А |
| 27 | Декстроза | 5%, 10% — 400 мл, 500 мл; раствор 40% в ампуле 5мл, 10 мл | 1 раз | В/в капельно | в зависимости от показания | Раствор для инфузий, при гипогликемии, гиповолемии, интоксикации, дегидратации | А |
| 28 | Аминоплазмаль | 10% (5%) раствор — до 20 (40) мл/кг/сут | 1 раз | В/в капельно | в зависимости от состояния больного | Средстводляпарентеральногопитания | B |
| 29 | Инфезол |
раствор для инфузий, 10-25мл/кг массы тела |
1 раз | В/в капельно | По показаниям | Средства для парентерального питания, белки и аминокислоты | В |
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится.
Другие виды лечения, оказываемые на стационарном уровне:
· УВЧ;
· магнитотерапия;
· электрофорез;
· биоптрон.
Индикаторы эффективности лечения:
· отсутствие клиники ЭП (при консервативном лечении);
· заживление операционной раны первичным натяжением, отсутствие признаков воспаления послеоперационной раны в раннем послеоперационном периоде и свища в позднем периоде;
· отсутствие лихорадки, болевого и других симптомов, указывающих на осложненное течение послеоперационного периода.
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Амикацин (Amikacin) |
| Аминокислоты для парентерального питания + Прочие препараты (Минералы) (Aminoacids for parenteral nutrition + Other medicines (Multimineral)) |
| Ампициллин (Ampicillin) |
| Водорода пероксид (Hydrogen peroxide) |
| Гентамицин (Gentamicin) |
| Декстроза (Dextrose) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Кларитромицин (Clarithromycin) |
| Левофлоксацин (Levofloxacin) |
| Меропенем (Meropenem) |
| Метронидазол (Metronidazole) |
| Морфин (Morphine) |
| Надропарин кальция (Nadroparin calcium) |
| Натрия хлорид (Sodium chloride) |
| Повидон — йод (Povidone — iodine) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Флуконазол (Fluconazole) |
| Хлоргексидин (Chlorhexidine) |
| Цефепим (Cefepime) |
| Цефоперазон (Cefoperazone) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этанол (Ethanol) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации.
Показания для экстренной госпитализации:
· установленный диагноз: острая эмпиема плевры;
· обоснованное предположение о наличии ЭП.
Показания для плановой госпитализации:
· состояние после безуспешной консервативной терапии плеврита, крупозной пневмонии, гидро-, пневмоторакса (через 2 недели после «выздоровления» рентгенологической картины легких).
Профилактика
Профилактические мероприятия
Первичная профилактика:
· рекомендуется лечебно-охранительный режим с регулярным наблюдением у пульмонолога, торакального хирурга, терапевта;
· профилактика ОРЗ.
Вторичная профилактика: ранняя диагностика, своевременная госпитализация и оперативное лечение.
Дальнейшее ведение:
· Ранняя активизация в день операции или на первые сутки.
· Энтеральное питание – питьё с первых суток, жидкая пища – с появлением кишечной перистальтики и отхождением газов. Улучшением дыхательной активности, разинтубации.
· Извлечение назогастрального зонда (в случае установки) – в день операции.
· Проведение инфузионной терапии, антибактериальной терапии, лечение сопутствующих заболеваний по показаниям.
· Профилактика тромбоэмболических осложнений и нарушений микроциркуляции низкомолекулярными гепаринами.
· Удаление контрольного дренажа – на 2-4 сутки при отсутствии отделяемого или снижении количества и серозного содержимого.
· Снятие швов с послеоперационной раны после ТС – на 5 сутки, после ТТ – на 10-12 сутки.
· Выписка при неосложненном течении послеоперационного периода производится в течение 1-2 недель после выписки из стационара, на этот срок освобождается от работы и посещения учебных заведений.
· Обращать внимание на появление симптомов – лихорадка, одышка, слабость, кашель, боли, отделение мокроты.
· Осмотр раны на предмет отделяемого и воспаления.
Информация
Источники и литература
-
Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы:
1) Ю.Ф. Исаков, Э. Л. Степанов, В. И. Гераськин – Руководство по торакальной хирургии у детей, С 164 – 167, Москва 1978г.
2) Справочное руководство для врачей «Клиническая хирургия» под редакцией Ю. М. Панцыревой, С 125-128,Москва 1988 г.
3) П. Н. Напалков, А. В. Смирнов, М. Г. Шрайбер – хирургические болезни, С 142-147, Москва 1976г.
4) Оперативная хирургия и топографическая анатомия под редакцией В. В. Кованова, С 312-318. Москва 1978г.
5) Бисенков Л. Н. – Торакальная хирургия, 2004г.
6) Стручков В. И., Пугачев А. Г. – Детская торакальная хирургия, 1975г.
7) Колесников И. С. – Гангрена легкого и пиопневмоторакс, 1983г.
Бакулев А. Н., Р. С. Колесников – Хирургическое лечение гнойных заболеваний легких, 1961г.
9) В. К. Гостищев – Оперативная гнойная хирургия, 1996г.
10) Спасокукоцкий С.И. 1938; Колесов В.И.1955; Стручков В.И., 1967, Лукомский Г. И. 1976; Кабанов А.Н., Ситко Л.А. 1985.
11) www.http://free-medbook.ru
12) www.med.ru/patient/diseases/353
13) www.http://diseases.academic.ru/1168
- Список использованной литературы:
Информация
Список разработчиков протокола с указанием квалификационных данных:
1) Ешмуратов Темур Шерханович – кандидат медицинских наук, АО «Национальный научный центр хирургии им. А.Н. Сызганова» заместитель Председателя правления.
2) Жарылкапов Нурлан Серикович – кандидат медицинских наук, АО «Национальный научный центр хирургии им. А.Н. Сызганова», врач отделения торакальной хирургии.
3) Колос Анатолий Иванович – доктор медицинских наук, профессор, АО «Национальный научный медицинский центр», главный научный сотрудник.
4) Медеубеков Улугбек Шалхарович – доктор медицинских наук, профессор, АО «Национальный научный центр хирургии им. А.Н. Сызганова», заместитель председателя правления по научно-клинической работе.
5) Сатбаева Эльмира Маратовна – кандидат медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» заведующий кафедрой клинической фармакологии.
Конфликт интересов: отсутствует.
Рецензенты:
1) Пищик Вадим Григорьевич – доктор медицинских наук, профессор, главный торакальный хирург г. Санкт-Петербург, руководитель службы торакальной хирургии КБ122 имени Л.Г. Соколова.
2) Туганбеков Турлыбек Умитжанович – доктор медицинских наук, профессор, АО «Мед. Университет г. Астана» заведующий кафедры хирургической болезни №2.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие и/или при наличии новых методов с высоким уровнем доказательности.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.

Федеральные клинические рекомендаци по диагностике и лечению туберкулезного плеврита
Утверждены 03.10.2014 г. на Всероссийской научно-практической конференции Российского Общества Фтизиатров (РОФ) и Национального научного общества инфекционистов (ННОИ) с международным участием «Туберкулёз и ВИЧ-инфекция – угроза двойной эпидемии. Актуальные вопросы профилактики, диагностики и лечения».
А15.6. ТУБЕРКУЛЕЗНЫЙ ПЛЕВРИТ, ПОДТВЕРЖДЕННЫЙ БАКТЕРИОЛОГИЧЕСКИ И ГИСТОЛОГИЧЕСКИ
|
Туберкулез плевры |
|
подтвержденный(ая) |
А16.5. ТУБЕРКУЛЕЗНЫЙ ПЛЕВРИТ БЕЗ УПОМИНАНИЯ О БАКТЕРИОЛОГИЧЕСКОМ ИЛИ ГИСТОЛОГИЧЕСКОМ ПОДТВЕРЖДЕНИИ
Туберкулез плевры
Туберкулезная(ый)
|
|
БДУ (без упоминания о бактериологическом |
B20.0 БОЛЕЗНЬ, ВЫЗВАННАЯ ВИЧ, С ПРОЯВЛЕНИЯМИ МИКОБАКТЕРИАЛЬНОЙ ИНФЕКЦИИ
«Медицинские профессиональные некоммерческие организации разрабатывают и утверждают клинические рекомендации (протоколы лечения) по вопросам оказания медицинской помощи»
Статья 76. п.2 Федерального закона Российской Федерации от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»
Коллектив авторов
Васильева И. А., профессор, д.м.н.
Амансахедов Р. Б., к.м.н.
Багдасарян Т. Р., к.м.н.
Багиров М. А., д.м.н.
Варин А. А., к.м.н.
Викторова И. Б., к.м.н.
Евгущенко Г. В., к.м.н.
Егоров Е. А., к.м.н.
Зимина В. Н., д.м.н.
Карпина Н. Л., д.м.н.
Колпакова Т. А., профессор, д.м.н.
Комиссарова О. Г., профессор, д.м.н.
Краснов В. А., профессор, д.м.н.
Лепеха Л. Н., профессор, д.б.н.
Мотус И. Я., д.м.н.
Попов Е. В. к.м.н.
Садовникова С. С., д.м.н.
Самойлова А. Г., к.м.н.
Скорняков С. Н., профессор, д.м.н.
Степанян И. Э., профессор, д.м.н.
Ханин А. Л., профессор, к.м.н.
Черноусова Л. Н., профессор, д.б.н.
Черных Н. А., к.м.н.
Эргешов А. Э., профессор, д.м.н.
1. Методология
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие
в Кохрайновскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составляла 39 лет.
Методы, использованные для оценки качества и силы доказательств:
-
консенсус экспертов;
-
оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
| Уровни доказательств | Описание |
|---|---|
|
1++ |
Высококачественный метаанализ, систематический обзор рандомизированных контролируемых исследований (РКИ) или крупное |
|
1+ |
РКИ с невысокой вероятностью возникновения систематической |
|
2++ |
|
|
2+ |
|
|
3 |
|
|
4 |
Мнение экспертов |
Методы, использованные для анализа доказательств:
-
обзоры опубликованных метаанализов;
-
систематические обзоры с таблицами доказательств.
Описание методов, использованных для анализа доказательств
При отборе публикаций, как потенциальных источников доказательств,
использованная в каждом исследовании методология изучается для того,
чтобы убедиться в ее валидности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что в свою очередь влияет на силу
вытекающих из нее рекомендаций.
Методологическое изучение базируется на нескольких ключевых вопросах,
сфокусированных на тех особенностях дизайна исследования, которые оказывают существенное влияние на валидность результатов и выводов.
На процессе оценки, несомненно, может сказываться и субъективный фактор. Для минимизации потенциальных ошибок каждое исследование оценивалось независимо, т.е. по меньшей мере двумя независимыми членами рабочей группы. Какие-либо различия в оценках обсуждались уже всей группой
в полном составе. При невозможности достижения консенсуса привлекался
независимый эксперт.
Таблицы доказательств:
таблицы доказательств заполнялись членами рабочей группы.
Методы, использованные для формулирования рекомендаций:
консенсус экспертов.
Для оценки силы рекомендаций мы использовали шкалу доказательности,
разработанную Шотландским агентством SIGN и модифицированную Российским обществом специалистов доказательной медицины.
| Сила | Описание |
|---|---|
|
А |
Высококачественный метаанализ, систематический обзор или РКИ, оцененные как 1++, с очень низкой вероятностью возникновения систематической |
|
В |
Группа доказательств, включающая результаты исследований, оцененные |
|
С |
Группа доказательств, включающая результаты исследований, оцененные |
|
D |
Доказательства уровня 3 или 4 |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
рекомендуемая доброкачественная практика базируется на клиническом
опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
анализ стоимости не проводился и публикации по фармакоэкономике
не анализировались.
Метод валидизации рекомендаций:
-
внешняя экспертная оценка;
-
внутренняя экспертная оценка.
Основные рекомендации:
сила рекомендаций (А-D), уровни доказательств (1++, 1+, 2++, 2+, 3, 4) и индикаторы доброкачественной практики – good practice points (GPP s) приводятся при изложении текста рекомендаций.
2. Определения и аббревиатуры
Синдром плеврального выпота – клинический симптомокомплекс, характеризующийся накоплением в плевральной полости жидкости, имеющей различное происхождение и свойства.
Гидроторакс – синдром накопления в плевральной полости жидкости, характер которой должен быть определен после уточняющего дообследования
и лабораторного исследования жидкости: экссудат, транссудат, гемоторакс
и т.д.
Плеврит – инфекционно-воспалительное поражение листков плевры различной этиологии, сопровождающееся накоплением выпота в плевральной полости.
Транссудат (ТР) – жидкость в плевральной полости с уровнем белка < 20 г/л,
удельным весом (плотностью) < 1015, отрицательной реакцией Ривальта.
Экссудат (ЭК) – воспалительный выпот, для которого характерны следующие критерии: уровень белка ≥ 30 г/л, удельный вес (плотность) ≥ 1015, положительная проба Ривальта.
Серозный экссудат – прозрачная желтая или слегка мутная жидкость
с лейкоцитозом не более 10,0 × 109/л. Клеточный состав зависит от остроты
плеврита и его этиологии.
Гнойный экссудат – нейтрофильный мутный жидкий или вязкий экссудат
белого, серого или зеленого цветов, с гнилостным запахом или без него с количеством лейкоцитов > 15,0 × 109/л.
Геморрагический экссудат – окрашенная кровью жидкость; вязкость
и консистенция зависят от количества крови в экссудате. Количество эритроцитов < 10 × 109/л, > 5,0 × 109/л. Лейкоцитоз и клеточный состав соответствуют
серозному экссудату.
Неопределенный экссудат – при нейтрофильном лейкоцитозе
> 10,0 × 109/л, но < 15,0 × 109/л. Характер экссудата необходимо уточнить после получения результата исследования на микрофлору и повторного торакоцентеза: при «стерильном» и прозрачном выпоте, сохранении показателей
цитоза на прежних цифрах экссудат расценивается как серозный; при инфицированном и/или мутном экссудате и низких показателях уровня глюкозы
(< 3,33 ммоль/л) и (или) рН (< 7,2 ммоль/л соответственно) в плевральной
жидкости – как гнойный.
Критерии Лайта (R. W. Light) – дополнительные критерии, применя-
емые для разграничения экссудата и транссудата:
-
соотношение белка в плевральной жидкости и сыворотке крови > 0,5;
-
соотношение лактатдегидрогеназы в плевральной жидкости и сыворотке крови > 0,6;
-
уровень лактатдегидрогеназ в плевральной жидкости превышает 2/3 величины верхней границы нормального уровня в сыворотке крови.
Туберкулезный экссудативный плеврит – острое, подострое, хроническое
или рецидивирующее туберкулезное воспаление плевры, характеризующееся
накоплением экссудата в плевральной полости. Туберкулезный плеврит может
протекать изолированно и быть единственным клинико-рентгенологическим
проявлением туберкулезной инфекции, а может сочетаться с туберкулезом
других локализаций (легочных и/или внелегочных).
Изолированный плевральный выпот – форма выпота, при которой в легких и средостении не выявляются патологические изменения при адекватном
рентгенологическом исследовании (прямая и боковая классическая рентгенотомография, СКТ).
Фибринозный, или адгезивный плеврит – тип плеврита, при котором происходит отложение фибрина, развиваются фибринозные наложения на плевральных листках, в плевральной полости свободной жидкости не определяется.
Эмпиема плевры – это ограниченное или диффузное воспаление висцеральной и париетальной плевры, протекающее с накоплением гноя в плевральной полости. Туберкулезная эмпиема плевры развивается при распространенном казеозном поражении плевры, а также в результате перфорации каверны или субплеврально расположенных очагов.
Пиопневмоторакс – это синдром, развивающийся при различных по этиологии и патогенезу заболеваниях легких (деструктивные формы туберкулеза
легких, абсцесс и гангрена легкого), характеризующийся наличием гноя и воздуха в плевральной полости с развитием тяжелого воспалительного процесса
на всей поверхности плеврального покрова. При рентгенологическом исследовании выявляется четкая линия раздела между воздухом и жидкостью.
Гемоторакс – скопление в плевральной полости крови, возникающее при ранениях, травмах, повреждениях сосудов при медицинских манипуляциях (осложнения и ятрогения), при спонтанном пневмотораксе, опухолях легких, аномалиях сосудов легких малого и большого круга (мальформация, аневризмы).
Соотношение гематокрита в выпоте к крови более 50%, количество эритроцитов > 10,0 × 109/л.
ВТС – видеоторакоскопия
КУМ – кислотоустойчивые микобактерии
ЛЧ – лекарственная чувствительность
МБТ – микобактерии туберкулеза
МГМ – молекулярно-генетические методы
МЛУ – множественная лекарственная устойчивость – устойчивость к сочетанию изониазида и рифампицина независимо от наличия устойчивости
к другим противотуберкулезным препаратам
НТМБ – нетуберкулезные микобактерии
ОК – опухолевые клетки
ПБП – пункционная биопсия плевры
ПМСП – первичная медико-санитарная помощь
ПТТ – противотуберкулезная терапия
ПЦР – полимеразная цепная реакция
СГКС – системные глюкокортикостероиды
СКТ – спиральная компьютерная томография
ТБ – туберкулез
ТЭЛА – тромбоэмболия легочной артерии
УЗИ – ультразвуковое исследование
ШЛУ – широкая лекарственная устойчивость – сочетанная устойчивость
к изониазиду, рифампицину, фторхинолону и канамицину и/или амикацину
и/или капреомицину независимо от наличия устойчивости к другим противотуберкулезным препаратам.
3. Патогенез и морфология туберку лезного плеврита
Туберкулезный плеврит может быть проявлением как первичного, так и вторичного периода развития туберкулезной инфекции. Выделяют два вида поражения плевры при ТБ: параспецифическое (аллергический плеврит) и специфическое (собственно ТБ плевры).
Параспецифический (аллергический) плеврит возникает вследствие гиперсенсибилизации организма в ответ на туберкулезную инфекцию. При таком
варианте специфические изменения в плевре отсутствуют, так как это неспецифический ответ на гиперсенсибилизацию антигенами МБТ. Параспецифический плеврит (фибринозный, или сухой и экссудативный) чаще встречается
при первичном ТБ у детей и подростков. Это редкий вариант туберкулезного
плеврита и для него характерна динамичность: быстрое исчезновение проявлений плеврита без остаточных изменений на фоне адекватной ПТТ и назначения противовоспалительных препаратов.
При ТБ плевры (специфическом поражении плевры) морфологическим
субстратом являются туберкулезные бугорки на висцеральной или париетальной плевре, которые чаще возникают вследствие ретроградной лимфогематогенной диссеминации микобактерий, реже – при гематогенной диссеминации.
Плевра отличается высокой сенсибилизацией к антигенам МБТ, поэтому в ответ на попадание микобактерий возникает выраженная ответная реакция, что
сопровождается накоплением экссудата и отложением фибрина в плевральной
полости.
Патоморфологические изменения в плевре, характерные для специфического плеврита:
-
диссеминация с образованием множественных туберкулезных бугорков
на париетальной и висцеральной плевре; -
формирование более крупных очагов, развитие казеозного некроза в образовавшихся очагах;
-
развитие спаечного процесса и облитерация плевры при «естественном выздоровлении»: жидкость перестает накапливаться, когда происходят «слипание»
висцеральной и париетальной плевры и облитерация плевральной полости.
При субплевральном расположении легочного поражения (очаги, инфильтрат и/или каверна) возможен контактный переход специфического процесса
на плевру.
Эмпиема плевры развивается при распространенных деструктивных формах ТБ (фиброзно-кавернозный ТБ, казеозная пневмония, диссеминированный ТБ) в результате перфорации в плевральную полость казеозных масс.
Контактный путь развития туберкулезной эмпиемы характерен для больных
ВИЧ-инфекцией.
4. Клинические проявления туберку лезного плеврита
Клиническая картина туберкулезного плеврита многообразна и тесно связана с особенностями туберкулезного воспаления в плевральной полости и легких. В зависимости от характера плеврального содержимого выделяют фибринозный (сухой) плеврит и экссудативный плеврит.
4.1. Фибринозный плеврит
Фибринозный плеврит может быть самостоятельной формой заболевания
в качестве начальной стадии экссудативного плеврита и (или) сочетаться с различными формами ТБ легких, ТБ внутригрудных лимфоузлов, реже – с внеторакальными локализациями ТБ (урогенитальным, костно-суставным и др.).
Морфологическим субстратом этой формы плеврита является туберкулезное воспаление преимущественно в париетальной плевре с последующим расстройством циркуляции плевральной жидкости, но экссудации в плевральную
полость не происходит. Дальнейшее развитие патологического процесса приводит к организации фибрина и образованию в некоторых участках сращений
между висцеральным и париетальным листками плевры.
Ведущим клиническим проявлением при фибринозном плеврите является
боль, связанная с актом дыхания, поворотами, наклонами туловища в стороны.
Болевой синдром усиливается при наклоне в противоположную от поражения
плевры сторону, при аускультации можно услышать шум трения плевры. Нередко пациентов беспокоит сухой кашель, возникающий рефлекторным путем
за счет раздражения рецепторов плевры.
4.2. Экссудативный плеврит
Начало заболевания может быть острым или подострым. Характерно наличие боли в грудной клетке на стороне поражения, которая уменьшается при накоплении жидкости. Выраженность синдрома воспалительной интоксикации
варьирует от умеренной до значительной, температура – от субфебрильной
до высокой. Тяжесть одышки напрямую зависит от объема плеврального выпота. При аускультации на стороне поражения определяется ослабление дыхания. Экссудат при туберкулезном плеврите чаще серозный, реже – геморрагический.
5. Диагностика туберку лезного плеврита
Основаниями подозревать поражение плевры являются следующие жалобы: боль в грудной клетке при дыхании, шум трения плевры или резкое ослабление дыхания на стороне выпота при аускультации.
Рентгенологическими признаками, свидетельствующими о вероятном поражении плевры являются: гомогенное затемнение с косой верхней границей,
гомогенное затемнение, прилежащее широким основанием к грудной клетке,
диафрагме или средостению, утолщение плевры, нечеткость купола диафрагмы, сглаживание реберно-диафрагмального синуса, линзообразное гомогенное затемнение в проекции междолевой щели, наличие диастаза между листками плевры или утолщение плевральных листков.
-
Первичное обследование пациента с поражением плевры проводится в учреждениях ПМСП
5.1. Обследование пациента с поражением плевры в учреждениях ПМСП
При обращении пациента с жалобами и/или при выявлении рентгенологической картины, характерными для поражении плевры, пациент должен быть
обследован в учреждениях ПМСП с применением следующих методов:
-
рентгенография органов грудной клетки (обзорные рентгенограммы в прямой и боковой(ых) проекциях). Изменения на прямой рентгенограмме, как
правило, появляются при наличии в плевральной полости не менее 200 мл
жидкости. Однако на латеральной рентгенограмме органов грудной клетки (рентгенограмма в положении на «больном» боку) можно выявить уже
50 мл жидкости по появлении тупого заднего косто-диафрагмального угла.
Выполнение латерограммы оправдано только при невозможности проведения УЗИ плевральной полости. -
УЗИ плевральной полости;
-
УЗИ органов брюшной полости по показаниям;
-
СКТ органов грудной клетки и/или брюшной полости по показаниям.
Лабораторный диагностический минимум:
-
клинический анализ крови, мочи, обследования на ВИЧ-инфекцию;
-
исследования мокроты на КУМ 3-кратно;
-
при наличии изменений в легких – общий анализ мокроты, посев мокро-
ты на флору, исследование мокроты на ОК.-
Плевральная пункция с исследованием плевральной жидкости является обязательной и выполняется в оптимальной точке, установленной при УЗИ плевральной полости или при полипозиционной рентгеноскопии
-
Во время плевральной пункции проводится максимальная эвакуация жидкости, но не более 1 500 мл за одну манипуляцию
-
Жидкость, полученная при плевральной пункции, должна быть направлена
на следующие виды исследований:
-
исследование физических свойств (количество, цвет, характер, прозрачность, цитоз и его формула, относительная плотность, проба Ривальта);
-
цитологическое исследование окрашенных препаратов с обязательной цитограммой и исследованием на ОК;
-
биохимическое исследование (определение белка, уровня глюкозы, рН, амилазы, ЛДГ);
-
микробиологическое исследование (микроскопия с окраской на КУМ);
-
бактериологическое исследование на неспецифическую микрофлору.
При обследовании пациента в учреждениях ПМСП должны быть решены следующие задачи:
-
исключены или подтверждены острые состояния, требующие неотложной
помощи: гемоторакс, эмпиема плевры, плеврит при ТЭЛА, синдром Дресслера, острая абдоминальная патология; -
при сочетании плеврального выпота и инфильтрации в легком должен быть
проведен курс адекватной антимикробной терапии вероятной пневмонии
с последующей оценкой клинико-рентгенологической динамики; -
необходимо доказать и документировать рентгенологическими методами
наличие или отсутствие патологии в легком и/или средостении. -
При подтверждении наличия в плевральной полости транссудата пациент не подлежит обследованию и лечению в условиях противотуберкулезного учреждения и должен быть направлен в стационар общелечебной сети для дальнейшего лечения и наблюдения
При выявлении экссудата необходимо проведение обследования, направ-
ленного на верификацию его генеза.
-
При изолированном плеврите его туберкулезная этиология должна быть подтверждена обнаружением возбудителя в плевральной жидкости (методом микроскопии, посева, МГМ) и/или туберкулезных гранулем в материале биоптата плевры
-
При наличии патологических изменений в легких и/или
средостении туберкулезная этиология плеврита считается
доказанной при верификации туберкулезной природы
изменений в легочной ткани и/или средостении
Ситуации, когда показан перевод в учреждения фтизиатрической службы
для уточнения диагноза:
-
При обнаружении в мокроте, экссудате или другом материале КУМ, а также
при выявлении других признаков, характерных для ТБ легких или внеторакального ТБ. -
При сочетании изолированного серозного экссудативного плеврита и синдрома воспалительной интоксикации.
-
При выявлении серозного экссудативного плеврита у больных ВИЧ-инфекцией.
-
При отсутствии положительной динамики после проведенной адекватной
антимикробной терапии предполагаемой пневмонии, осложненной плевритом (в случае наличия инфильтрата в легком). -
При выявлении диссеминированного поражения легких при отсутствии
аргументов в пользу септической пневмонии, диффузного заболевания соединительной ткани, метастатического поражения легких и других нетуберкулезных заболеваний.
5.2. Обследование пациента с поражением плевры в противотуберкулезном учреждении
С целью верификации генеза плеврита в противотуберкулезном учреждении проводится углубленное обследование пациента с применением неинвазивных и инвазивных методов диагностики.
-
Рентгенография органов грудной клетки в прямой и боковой(ых) проекциях
для уточнения объема и локализации поражения плевры, а также для оценки состояния легочной ткани и средостения. -
В случае обнаружения патологии в легких и/или средостении дальнейшая
дифференциальная диагностика проводится исходя из выявленного рентгенологического синдрома в легких и/или средостении. -
УЗИ плевральной полости для оценки распространенности, характера поражения плевры (свободная или осумкованная жидкость, локальное утолщение плевры) и установления оптимальной точки для проведения плевральной пункции и/или пункционной биопсии плевры.
-
УЗИ органов брюшной полости выполняется при дифференциальной диагностике ТБ органов брюшной полости и забрюшинного пространства, первичной опухоли или метастатического поражения внутренних органов.
-
СКТ органов грудной клетки проводится с целью уточнения характера изменений легких и/или средостения (в том числе перед планируемыми инвазивными вмешательствами) после максимального удаления плеврального
выпота. -
Плевральная пункция является обязательной при обследовании пациента
с экссудативным плевритом. -
Оптимальная точка для плевральной пункции устанавливается при УЗИ
или рентгеноскопии. При пункции необходимо эвакуировать максимальное количество жидкости, однако не более 1 500 мл за одну манипуляцию,
с проведением ее комплексного лабораторного исследования (определение
цитоза с формулой, удельного веса, биохимического состава, исследование аденозиндезаминазы, реакции Ривальта, исследования на микрофлору
и обязательное исследование на КУМ/МБТ стандартными методами). -
В случаях невозможности разграничения экссудата и транссудата необходимо воспользоваться дополнительными критериями Лайта.
-
При выявлении эмпиемы или пиопневмоторакса лечебно-диагностические
мероприятия должны проводиться в условиях отделения торакальной хирургии противотуберкулезного учреждения. -
Важно помнить, что при ТБ количество и внешний вид экссудата, содержание в нем фибрина и клеточный состав в значительной степени зависят
от характера морфологических изменений в плевре. Клеточный состав плеврального выпота при ТБ может меняться: в течение первой недели – нейтрофильный, на 2-3-й неделях заболевания – лимфоцитарный; позже – после
повторных пункций и попадания крови в плевральную полость – он может
стать эозинофильным. -
Туберкулинодиагностика с использованием внутрикожной пробы Манту
с 2 ТЕ PP D-L, проба с аллергеном туберкулезным рекомбинантным в стандартном разведении (белок CFP10-ESAT6 0,2 мкг) или IGRA-тест. При оценке результатов кожных проб диагностическое значение будут иметь выраженная положительная и гиперергическая реакции. -
Фибробронхоскопия с комплексом биопсий и/или исследованием бронхоальвеолярной лаважной жидкости проводится по показаниям, которые
определяются изменениями в легких и/или средостении на рентгенограммах или СКТ органов грудной клетки. -
Фибробронхоскопия не играет самостоятельной роли в дифференциальной диагностике при отсутствии патологических изменений в легких и/или средостении.
-
Рентгенологическое исследование органов грудной клетки (классическая рентгенография или СКТ) должно проводиться после максимального удаления плеврального выпота
|
B |
При массивном плевральном выпоте (до II-IV ребра), смещении |
Методы этиологической диагностики туберкулеза
Для правильной постановки диагноза и назначения адекватных схем химиотерапии в лабораториях противотуберкулезных учреждений применяется
следующая диагностическая схема:
-
Выявление возбудителя (микроскопия, посев и ПЦР как минимум из двух
образцов мокроты и/или плеврального выпота до начала химиотерапии).
Достаточным основанием для этиологического подтверждения диагноза ТБ
может быть выявление микобактерий туберкулезного комплекса хотя бы
в одном образце.-
Классические микробиологические методы.
-
Метод окраски по Цилю – Нельсену (обязательно).
-
Люминесцентная микроскопия (в лабораториях при количестве
исследований 30 и более в день). -
Культивирование и идентификация M. tuberculosis с использованием как минимум двух разных по составу питательных сред (плотных – обязательно, жидких – настоятельно рекомендуется).
-
-
МГМ (биочиповая, стриповая, картриджная технологии, ПЦР в режиме
реального времени).
-
-
Д ифференциация МБТ от НТМБ.
-
По особенностям роста культуры (скорость роста, пигментообразование) и биохимическим тестам (обязательно).
-
При культивировании на жидких питательных средах проводится тестирование на контаминацию (микроскопия культуры с окраской по Цилю –
Нельсену и посев на кровяной агар). Принадлежность к микобактериям
туберкулезного комплекса подтверждается молекулярными методами. -
Молекулярные (иммунохроматографический тест, генетические методы ПЦР IS_6110_, стриповая технология, протеомный массспектрометрический анализ).
-
-
-
Определение ЛЧ возбудителя. В случае выявления устойчивости к изониазиду или рифампицину дважды МГМ, исследование ЛЧ к этим препаратам не должны дублироваться методом посева. Определение лекарственной
устойчивости к препаратам резервного ряда проводятся после выявления
ЛУ/МЛУ при проведении ТЛЧ к препаратам основного ряда. При двукратном подтверждении устойчивости возбудителя к ПТП любыми методами
в дальнейшем исследование к этим препаратам может не проводиться.-
Фенотипические методы – культивирование МБТ в присутствии противотуберкулезных препаратов.
-
На плотных средах методом абсолютных концентраций по числу
выросших колоний. -
На плотных средах методом абсолютных концентраций с применением нитратредуктазного теста.
-
На жидких средах – Васт ес MGIT 960 методом пропорций.
-
-
МГМ – выявление специфических мутаций, связанных с резистентностью к определенным препаратам.
-
Определение ЛЧ МБТ к препаратам основного ряда (биочиповая, стриповая, картриджная технологии, ПЦР в режиме реального
времени). -
Определение ЛЧ МБТ к препаратам второго ряда (биочиповая,
стриповая технологии).
-
-
Биопсийные методы дифференциальной диагностики плевритов
-
Игловая (ПБП ), или чрескожная биопсия плевры, имеет важное значение в диагностике гранулематозных и опухолевых поражений плевры. Она выполняется пациентам с экссудативным плевритом неясного генеза при неинформативности цитологического исследования экссудата и подозрении на ТБ
или злокачественное поражение плевры. В случаях высокой вероятности ТБ
пункционную биопсию плевры можно проводить одновременно с первой плевральной пункцией.
Оптимальная точка для ПБП устанавливается по УЗИ или рентгеноскопии.
При ПБП проводится взятие 3-5 кусочков из разных участков плевры с последующим цитологическим, гистологическим и микробиологическим исследованиями (микроскопия, посев на МБТ, определение ЛЧ МБТ микробиологическими и/или МГМ).
|
B |
Всегда необходимо выполнять исследование МГМ и посев |
-
Торакоскопия. Вопрос о проведении торакоскопии рассматривается
в тех случаях, когда другие менее инвазивные исследования не позволяют уста-
новить диагноз.
|
B |
Торакоскопия применяется, когда менее инвазивные методики |
-
Варианты торакоскопии при дифференциальной диагностике плевритов:
классическая торакоскопия и ВТС. -
Выбор характера торакоскопии зависит от технического оснащения операционного блока медицинского учреждения.
|
B |
Диагностический материал, полученный при торакоскопии, |
При неопределенном ответе морфолога (неспецифическое воспаление) или
невозможности выполнения биопсийного исследования, а также при категорическом отказе пациента от инвазивных манипуляций необходимо проводить
дифференциальную диагностику поражений плевры исходя из имеющихся
клинико-рентгенологических и лабораторных данных.
Вероятность туберкулезного генеза плеврита высока в следующих ситуациях:
-
при изолированном (без поражения легких) серозном экссудативном плеврите преимущественно лимфоцитарного характера с признаками осумкования;
-
при выявлении плеврита у пациента молодого возраста, который имел (имеет) контакт с больными туберкулезом и (или) болел туберкулезом ранее;
-
при выявлении плеврита у пациента с ВИЧ-инфекцией вне зависимости
от уровня иммуносупрессии; -
при гиперергической внутрикожной пробе Манту с 2 ТЕ PPD-L и пробе
с аллергеном туберкулезным рекомбинантным в стандартном разведении
(белок CFP10-ESAT6 0,2 мкг).
Окончательный диагноз туберкулезного плеврита устанавливается на основании прямых (абсолютных) или совокупности косвенных признаков специфической этиологии поражения плевры.
Прямые (абсолютные) признаки ТБ плеврита:
-
обнаружение МБТ в экссудате;
-
обнаружение казеозного некроза, специфической гранулемы или возбудителя в биоптате плевры;
-
достоверные признаки активного ТБ внутригрудных лимфоузлов, легких,
бронхов.
Косвенные признаки ТБ плеврита:
-
указание на контакт с больным ТБ;
-
гиперергическая реакция на пробу Манту или пробу с диаскинтестом;
-
постепенное начало заболевания или наличие продромального периода
до острых клинических проявлений; -
массивный серозный, преимущественно лимфоцитарный (у больных
ВИЧ-инфекцией – лимфоцитарный или лимфоцитарно-нейтрофильный)
выпот; -
отсутствие патологических изменений в легочной ткани;
-
отсутствие эффекта от терапии антибиотиками широкого спектра действия;
-
наклонность к формированию плевральных сращений, осумкованию жид-
кости. -
Диагноз туберкулезного плеврита на основании косвенных признаков может быть установлен при высокой вероятности туберкулезного плеврита и исключении других поражений плевры и (или) отказе пациента от биопсийных исследований
-
При изолированном массивном серозном плеврите с лимфоцитарным характером экссудата у лиц молодого возраста (до 30 лет) возможно установление диагноза на основании косвенных признаков без проведения биопсии
-
До установления природы поражения плевры нельзя назначать СГКС
6. Дифференциальная диагностика туберкулезного плеврита
| Генез плеврита | Критерии |
|---|---|
|
Парапневмонический |
Наличие инфильтрата в легком, документированного данными рентгенологического исследования; его рассасывание |
|
Злокачественный |
Цитологическое или гистологическое подтверждение: обнаружение ОК (в экссудате и/или мокроте) или опухолевой |
|
Кардиогенный (левожелудочковый) |
Клинические и функциональные признаки хронической |
|
Плеврит при остром |
Клинико-лабораторные и ультразвуковые признаки панкреатита. Плеврит появляется на высоте болевого абдоминаль- |
|
Синдром Дресслера |
Эозинофильный экссудативный плеврит ± перикардит у |
|
Плеврит при ТЭЛА |
Клиника ТЭЛА (боль в груди, одышка, кровохарканье) у пациентов с факторами риска (тромбофлебит, флеботромбоз |
Диагностический алгоритм при синдроме плеврального выпота приведен
в Приложении.
7. Лечение туберку лезного плеврита
Лечение больных туберкулезным плевритом складывается из адекватной
ПТТ и удаления плеврального экссудата. Кратность плевральных пункций зависит от скорости накопления экссудата. Внутриплевральное введение медикаментов при серозном плеврите не рекомендуется.
7.1. Химиотерапия
Противотуберкулезная химиотерапия у пациентов с туберкулезным плевритом проводится с учетом ЛЧ возбудителя в соответствии с действующими
Федеральными клиническими рекомендациями по диагностике и лечению ТБ
органов дыхания (2014 г.).
|
Режим |
Фазы |
|
|
Интенсивной терапии |
Продолжения терапии |
|
|
I |
2-3 H R/Rbfootnote:rf1[Рифампицин может быть заменен рифабутином при наличии лекарственных взаимодействий рифампицина с антиретровирусными препаратами.] Z E |
4footnote:rf2[При ТБ органов дыхания для впервые выявленных больных.] H R/4 H R E |
|
II |
3 Кm/Аm[Cm]R/ |
6 R Z Lfx [Mfx] [E] [Pto/Eto] |
|
III |
2-3 H R/Rbfootnote:rf1[] Z E |
4footnote:rf2[] H R |
|
IV |
8 CmLfx Z Cs/Trd Pto/Eto PAS |
12-18 Lfx Z Cs/Trd Pto/Eto PAS |
|
V |
8 Cm Mfx [Lfx] Z Cs/Trd PAS Bq Lzd |
12-18 Mfx [Lfx] Z Cs/Trd PAS [Lzd] |
Сокращения: H – изониазид, R – рифампицин, Rb – рифабутин, Z – пиразинамид, E – этамбу-
тол, Km – канамицин, Am – амикацин, Pto – протионамид, Еto – этионамид, Cm – капреомицин,
Lfx – левофлоксацин, Mfx – моксифлоксацин, Cs – циклосерин, Trd – теризидон, PAS – аминоса-
лициловая кислота, Lzd – линезолид, Amx – амоксициллин с клавулановой кислотой, Imp – ими-
пенем с циластатином, Mp – меропенем, Bq – бедаквилин.
7.2. Патогенетическое лечение
Цель патогенетической терапии при туберкулезном плеврите – ликвидация
явлений воспаления и предупреждение формирования выраженных фиброзно-склеротических изменений плевры. Выбор средств патогенетической терапии туберкулезного плеврита определяется фазой туберкулезного процесса:
плевральная экссудация, рассасывание экссудата, фиброзно-склеротические
изменения.
-
СГКС применяются при массивной экссудации с быстрым накоплением выпота (преднизолон 15-30 мг/сут, в течение 7-14 дней с последующим снижением дозы по 5 мг каждые 7 дней). Общий курс терапии СГКС – 1-1,5 месяца.
При туберкулезном плеврите СГКС-терапия противопоказана: при отсутствии
сведений о ЛЧ МБТ; отсутствии адекватной ПТТ в соответствии с данными
ТЛЧ; гнойном характере выпота, наличии у пациента потенциального источника кровотечения. С особой осторожностью следует назначать СГКС-препараты
больным ВИЧ-инфекцией при выраженной иммуносупрессии. -
Нестероидные противовоспалительные препараты (индометацин,
диклофенак, мелоксикам, ибупрофен и др.) назначаются при умеренно выраженной экссудации плевральной жидкости или в продолжение противовоспалительной терапии после курса СГКС.
|
B |
СГКС назначаются только на фоне проведения адекватного |
|
С |
Противопоказания к плановому назначению СГКС
|
7.3. Физиотерапевтическое лечение
Физиотерапевтические методы при туберкулезном плеврите оказывают
противовоспалительное и гипосенсибилизирующе воздействие.
Курс физиотерапевтического лечения можно начинать через 1,5-2 месяца
от начала адекватной химиотерапии и через 7-10 дней после прекращения накопления экссудата в плевральной полости, когда объем экссудата составляет менее 100 мл. Противопоказаниями к назначению физиотерапии являются
гнойный характер экссудата и отсутствие адекватной ПТТ.
|
D |
Курс физиотерапевтического лечения можно начинать |
|
С |
Противопоказания к назначению физиотерапии:
|
7.4. Хирургическое лечение туберкулезного плеврита
Проводится при развитии осумкованного плеврита, эмпиемы (острой
и хронической) и при адгезивном плеврите. Используются методики дренирования плевральной полости, торакоскопической санации и, реже, декортикации легкого.
Приложение. Диагностический алгоритм при синдроме плеврального выпота
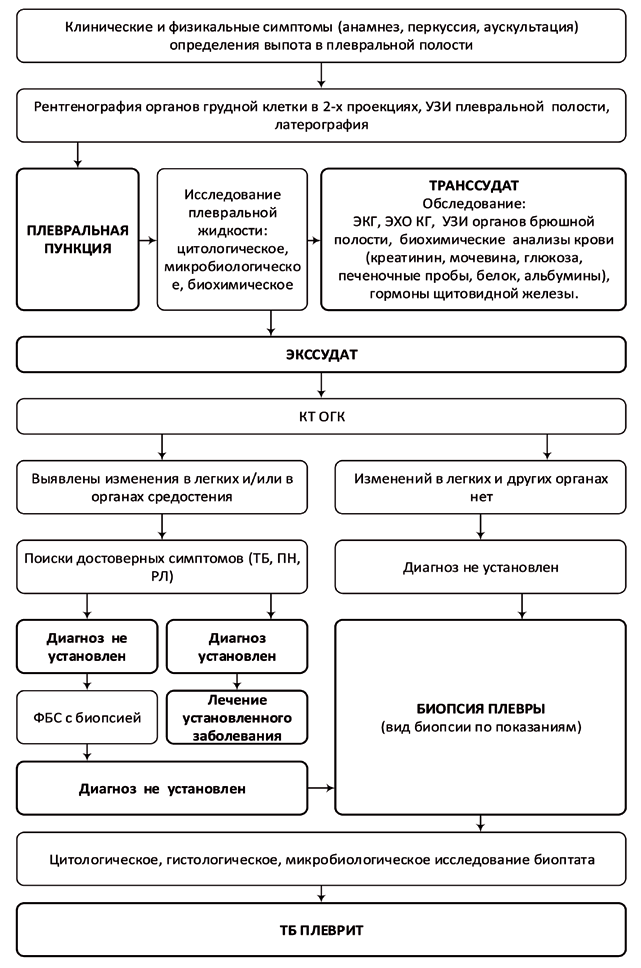
Примечание к алгоритму: неспецифическое воспаление по данным биопсии – признается неинформативным и требует повторной биопсии с применением дополнительных окрасок.
Оглавление
- 1 Что такое плевра и плеврит
- 1.1 Виды и осложнения
- 1.2 Развитие осложнений:
- 2 Причины развития плеврита
- 3 Симптомы плеврита легких
- 4 Диагностика
- 5 Лечение
- 5.1 Медикаментозная терапия
- 5.2 Плевральные пункции
- 5.3 Физиотерапия
- 5.4 Дыхательная гимнастика и ЛФК
- 5.5 Операция при плеврите
Плевритом называют воспаление плевральных листков, что чаще всего становится следствием развития различных патологий инфекционной и неинфекционной природы. Сегодня известно порядка 60 болезней, способных вызывать поражение плевры. Только в редких случаях оно является самостоятельным заболеванием.

Что такое плевра и плеврит
Плевра представляет собой тонкую серозную оболочку, которая образована 2-мя листками: висцеральным и париетальным. Первый покрывает легкие по всей наружной и в междолевых поверхностях и, вторая – внутреннюю поверхность грудной стенки, средостение и диафрагму. В результате формируется замкнутая полость, называемая плевральной. Она разделяется на две не сообщающиеся между собой части, соответственно для левого и правого легкого. Между ними располагается средостение – полость, в которой находится вилочковая железа (тимус), крупные кровеносные сосуды, пищевод, перикард, сердце, крупные нервные сплетения.
Париетальная плевра богата болевыми чувствительными рецепторами.

В норме плевральная полость является герметичной и в ней содержится малое количество серозной жидкости. Она продуцируется капиллярами межреберных артерий и отводится посредством лимфы и капилляров висцеральной плевры, причем скорость реабсорбции выше, чем продукции. Плевральная жидкость отвечает за смазывание и легкость скольжения листков плевры во время дыхания. Ее объем обычно не превышает несколько миллилитров. Но при развитии воспалительного процесса в результате действия того или иного фактора, ее количество увеличивается, что уже называют плевральным выпотом. Его объем может достигать нескольких литров. Подобное обусловлено либо чрезмерной активизацией синтеза жидкости, либо нарушением ее всасывания, что способно быть следствием:
- непосредственно развития воспаления в плевре;
- правожелудочковой или бивентрикулярной недостаточности;
- уменьшения коллоидно-осмотического давления плазмы;
- нарушения лимфотока;
- повреждения плевры.
Плевральный выпот может быть транссудатом или экссудатом. Они отличаются по качественному составу и механизму образования. Транссудат не является следствием воспалительного процесса, а формируется в результате затруднения лимфо- и кровотока, нефротическом синдроме и других аналогичных состояния. Экссудат же становится следствием повышения проницаемости поверхности плевры из-за инфекции, травмы и имеет воспалительную природу. Определение характера выпота имеет большую диагностическую ценность.
Виды и осложнения
Выделяют следующие виды плеврита:
- Сухой или фибринозный – на поверхности плевры образуются фибринозные наложения.
- Выпотной или экссудативный плеврит – в плевральной полости присутствует жидкость. В зависимости от ее характера различают серозную, серозно-фибринозную, гнойную, гнилостную, геморрагическую, хиллезную и другие формы плеврита.
Гнойное воспаление плевры называют еще эмпиемой и рассматривают отдельно. Это тяжелая форма плеврита, при которой создаются условия для расплавления стенок плевральной полости и развития серьезных осложнений.

При этом по мере прогрессирования или наоборот выздоровления форма плеврита может меняться. Изначально при развитии воспаления на листках плевры формируются фибринозные отложения, т. е. развивается сухой плеврит. Если патологический процесс не будет диагностирован на этом этапе, он будет прогрессировать, следствием чего станет развитие уже экссудативного плеврита. Образовывающая при этом жидкость оказывает давление на легкое, снижая его объем, а средостение смещается в сторону здорового легкого. Это в свою очередь провоцирует нарушения функционирования внутренних органов.
По мере уменьшения объема плеврального выпота происходят обратные изменения и постепенно выпотной плеврит трансформируется в фибринозный. При грамотном лечении это оканчивается выздоровлением больного.
Развитие осложнений:
- ателектаз легкого;
- острая легочно-сердечная недостаточность;
- коллапс, шок, отек легких;
- абсцесс печени, мозга;
- септикопиемия;
- плевральные сращения.
Повышает вероятность возникновения осложнений наличие хронических заболеваний: сахарного диабета, хронической обструктивной болезни легких, бронхоэктатической болезни, ревматоидного артрита.
Воспалительный процесс может протекать остро, подостро или в хронической форме. При этом он может локализоваться в разных отделах плевры, на основании чего различают диффузный (распространенный), верхушечный, апикальный, диафрагмальный, костодиафрагмальный, междолевой и пристеночный плевриты. Также воспаление может присутствовать только в области одного легкого или одновременно обоих.
Причины развития плеврита
Плеврит легких способен быть следствием проникновения в плевру патогенных микроорганизмов контактным (при наличии в легких инфекционного очага), лимфогенным, гематогенным или травматическим путем. В таком случае говорят об инфекционной природе заболевания. Чаще всего в таких случаях обнаруживаются пневмония, абсцессы и аналогичные патологии, обусловленные:
- бактериальной микрофлорой (пневмококки, стрептококки, гемофильная палочка, стафилококки, клебсиелла, микоплазмы, риккетсии, хламидии);
- микобактериями туберкулеза (составляют 20% всех плевритов);
- вирусами, простейшими;
- патогенными грибами (кандиды).
Но также плеврит может быть неинфекционным или асептическим. В таком случае причинами его развития могут выступать:
- первичный рак легких, метастатическое поражение плевры и легких при злокачественных опухолях молочных желез, яичников, желудка, толстой кишки, лимфома, лейкоз;
- инфаркт легкого;
- системные васкулиты;
- инфаркт миокарда, сердечная недостаточность, перикардит, механическая компрессия грудного лимфатического протока;
- хроническая почечная недостаточность;
- цирроз печени, синдром мальабсорбции;
- диффузные заболевания легочной ткани;
- травмы и операции на грудной клетке, в частности аортокоронарное шунтирование;
- гипотиреоз, аллергические заболевания.
В отдельных случаях установить природу воспаления плевры не удается. В таких ситуациях диагностируют идиопатический плеврит, т. е. неизвестной этиологии.
Редко воспаление обусловлено ятрогенным поражением плевры, возникающем на фоне приема определенных лекарственных средств: нитрофурантоина, метронидазола, бромокриптина, метотрексата, фенитоина, амиодарона и некоторых других.
Симптомы плеврита легких
Воспалительный процесс в плевре начинается с образования нитей фибрина. Это сопряжено с увеличение диаметра кровеносных сосудов, что создает предпосылки для образования экссудата. Болезнь может развиваться постепенно или остро, что зависит от причины ее возникновения.

Первыми симптомами плеврита становятся:
- односторонняя, значительно реже двусторонняя колющая боль в груди, которая появляется и склонна набирать интенсивность при вдохе, кашле, громкой речи;
- общая слабость, разбитость;
- головная боль;
- повышение температуры до 37—38°.
Иногда у больных наблюдаются нарушения пищеварения, боли в животе, склонные имитировать аппендицит. Подобные клинические проявления характерны для диафрагмального плеврита.
Уже на этапе развития фибринозного плеврита у взрослых наблюдается склонность занять вынужденную позу и избегать резких движений. Пребывая в постели, больной ложится на больной бок. Если же он сидит, то склонен склоняться в сторону пораженного легкого. В таких позах уменьшается трение плевральных листков, что способствует снижению выраженности болевого синдрома. При этом может прослеживаться отставание половины грудной клетки при дыхании. Дыхание становится поверхностным.
Чаще всего сухой плеврит протекает в течение 1—2 недель, после чего переходит в экссудативный, а при начатом лечении заканчивается выздоровлением. Но длительный, рецидивирующий фибринозный плеврит типичен для активного туберкулеза.
При образовании в плевральной полости выпота тяжесть состояния больного усугубляется. Но выраженность симптомов находится в прямой корреляции с количеством жидкости. В таких случаях уже наблюдаются:
- выраженная, прогрессирующая одышка, способная возникать даже в состоянии покоя при большом количестве экссудата;
- боль и ощущение тяжести, переполненности груди со стороны поражения;
- общая слабость, повышенная утомляемость;
- повышение температуры тела.
Что характерно, кашель при плеврите сухой. Но он может быть слабовыраженным или даже полностью отсутствовать. При этом наблюдается уменьшение или полное устранение болей, которые заменяются одышкой.
Средняя продолжительность течения выпотного плеврита – 3—6 недель. После выздоровления в плевральной полости могут формироваться спайки. Более длительного и сложного лечения требует туберкулезный плеврит.
Диагностика

Диагностика плеврита – задача пульмонолога, к которому пациенты часто направляются терапевтом. При осмотре пациента обращает на себя внимание:
- увеличение объема и отставание при дыхании пораженной части грудной клетки;
- сглаживание или выбухание межреберных промежутков со стороны больного легкого;
- крепитация или шумы в легких (наблюдаются не всегда);
- цианоз разной степени выраженности;
- увеличение размеров вен на шее;
- приглушенность тонов сердца, учащение ритма, снижение артериального давления;
- признаки интоксикации (слабость, головные боли, лихорадка).
Для уточнения диагноза пациентам обязательно назначаются общий анализ крови и рентген органов грудной клетки в прямой и боковой проекции. Дополнительно может проводиться УЗИ легких, проба Манту, в сложных случаях показано КТ. На наличие воспалительного процесса определяется затенение легких, смещение средостения в здоровую сторону. Также в ходе лучевой диагностики могут обнаруживаться признаки туберкулеза, онкологии.
Для уточнения причины развития заболевания пациентам может назначаться торакоцентез. Он представляет собой инвазивную процедуру, в ходе которой осуществляется введение пункционной иглы в плевральную полость в зоне выявления выпота и его аспирация. В диагностических целях пункция показана, если причины развития плеврита неясны или же обнаружено большое количество экссудата. При потребности она может быть проведена и в других случаях, поскольку не имеет абсолютных противопоказаний.
Одновременно торакоцентез оказывает и лечебное воздействие, так как за счет удаления избытков жидкости из плевральной полости наблюдается расправление легкого и нормализация работы органов средостения. Это приводит к устранению симптомов дыхательной недостаточности, в частности боли и одышки, а также позволяет уменьшить проявления общей интоксикации.
Отобранный при торакоцентезе материал направляется на лабораторное исследование. В ходе него жидкость подвергается бактериологическому, цитологическому и биохимическому анализу. В результате, как правило, удается точно установить возбудитель заболевания, определить его чувствительность к различным препаратам (при инфекционном плеврите) или же диагностировать острые и хронические заболевания неинфекционной природы. Если же исследование плевральной жидкости неинформативно, показано выполнение диагностической видеоторакоскопии и биопсии плевры.
Лечение

Лечение плеврита легких осуществляется в стационаре пульмонологических отделений. Больным показан постельный режим и калорийное питание с более высоким содержанием белков и витаминов.
Непосредственно тактика лечения подбирается индивидуально для каждого пациента на основании причины развития воспалительного процесса, его тяжести, наличия и объема выпота, общего состояния больного. Зачастую изначально назначается консервативное лечение. Оно может включать:
- медикаментозную терапию;
- плевральные пункции;
- физиотерапию;
- дыхательную гимнастику и ЛФК.
Но при отсутствии эффекта, хронизации патологического процесса и в некоторых других случаях показана операция. Она же требуется при диагностировании злокачественных опухолей, метастаз в плевре.
Медикаментозная терапия
Наиболее важной при лечении плеврита легких является этиотропная терапия, так как только воздействуя на причину, можно добиться стойкого улучшения самочувствия и устранения риска рецидива. При инфекционной природе заболевания назначаются индивидуально подобранные антибиотики, противомикробные, противогрибковые и другие препараты.
Всем пациентам показано проведение противовоспалительной терапии, призванной уменьшить проявления заболевания и улучшить самочувствие. Она базируется на применении НПВС, купирующих боли и воспаление, а при необходимости и противокашлевых препаратов.
При наличии симптомов интоксикации назначается дезинтоксикационная терапия. В рамках нее пациентам выполняются инфузии с раствором Рингера, глюкозы, гемодезом.
Плевральные пункции
Пункции проводятся при экссудативном плеврите. При неинфекционном и специфическом инфекционном плеврите, в частности туберкулезном, их осуществляют при накоплении большого количества выпота. За один раз из плевральной полости может удаляться до 1,5 л жидкости. При хронической форме заболевания пункции выполняются регулярно раз в неделю.
В экстренном порядке процедура проводится при диагностировании уровня жидкости на уровне 2-го ребра. При эмпиеме легкого плевральные пункции могут осуществляться ежедневно. При необходимости после удаления экссудата плевральная полость может промываться растворами антисептиков, а также в нее могут вводиться антибиотики. В отдельных случаях показано круглосуточное дренирование.
Пункция осуществляется в положении сидя, лицом к спинке стула. Руку, расположенную со стороны поражения, кладут на здоровое плечо или на голову. Врач или медицинская сестра располагается за спиной больного и после антисептической обработки кожных покровов и введения местного анестетика на уровне 7—8 межреберья по верхнему краю ребра вводит пункционную иглу. Как только она проникает в плевральную полость, наблюдается отделение экссудата. После аспирации необходимого количества жидкости, пациенту следует оставаться в горизонтальном положении как минимум 30—40 минут.
Физиотерапия
Физиотерапевтические процедуры показаны при всех видах заболевания и, особенно, при экссудативном плеврите. Они проводятся после стихания острого процесса и направлены на профилактику образования спаек, ускорение восстановления. Чаще всего пациентам назначаются курсы:
- электрофореза;
- индуктотермии;
- ультразвуковой терапии;
- ручного и вибрационного массажа.
Дыхательная гимнастика и ЛФК
Для повышения эффективности принятых мер проводится дыхательная гимнастика. После стихания острого процесса ее дополняют лечебным массажем.
Операция при плеврите

Если удалить экссудат или фибринозные отложения не удается при помощи пункций и консервативной терапии, при инфекционном, канцерогенном, кардиогенном и плеврите неясного происхождения показано выполнение торакоскопической санации плевральной полости. Это малоинвазивная процедура, выполняющаяся при помощи специализированного эндоскопического оборудования под общим наркозом. Ее суть состоит во введении в проекции скопления жидкости через точечный прокол грудной стенки торакоскопа. За счет наличия в нем видеокамеры осуществляется визуальная оценка состояния плевральной полости и оценивается объем вмешательства. Посредством специальных манипуляторов хирург разделяет спайки, удаляет фибринозные отложения, отмершие ткани, а также осуществляет аспирацию патологического выпота.
Если при этом обнаруживаются гнойный массы или другие осложнения, сразу же может осуществляться более серьезное хирургическое вмешательство – плеврэктомия с декортикацией легкого. Оно заключается в частичном или полном удалении обоих листков плевры. При диагностировании хронической эмпиемы плевры операция такого масштаба может планироваться изначально.
Хирургическое вмешательство этого вида требует предельно высокой точности и осторожности. Удаленные фрагменты плевры отправляются на гистологическое исследование. После выполнения резекции в запланированном объеме плевральная полость промывается растворами антисептиков, а в рану устанавливается дренаж и накладываются швы.
Чем раньше будет проведена торакоскопическая санация или декортикация легкого при наличии показаний, тем с меньшими трудностями в ходе их выполнения столкнется торакальный хирург, и тем легче и быстрее будет проходить восстановление для пациента.
При обширных воспалительных процессах, а также при диагностировании первичных или вторичных опухолей может удаляться одна доля (лобэктомия) или две доли легкого (билобэктомия). В тяжелых случаях осуществляется пневмонэктомия, т. е. удаление всего легкого, резекция диафрагмы, перикарда и т. д.
Таким образом, чаще всего плеврит становится симптомом другого заболевания или осложнением инфекционного процесса. Прогноз при нем напрямую зависит от тяжести основной патологии, ставшей причиной его развития. Инфекционные плевриты отличаются более благоприятным исходом и в большинстве случаев полностью излечиваются при своевременном начале терапии. Сложнее поддаются лечению туберкулезный плеврит и эмпиема. В последнем случае резко возрастает вероятность развития других осложнений. Наименее благоприятным прогнозом отличаются поражения плевральной полости злокачественными опухолями.


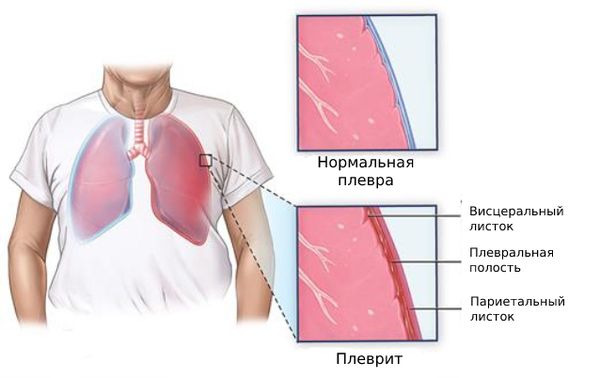
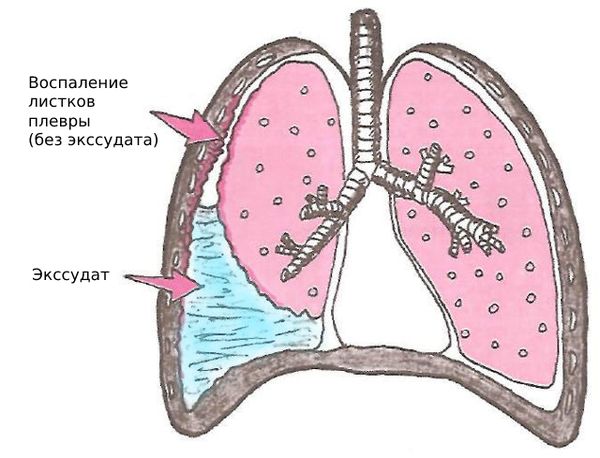

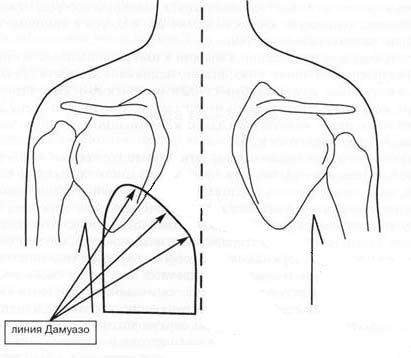
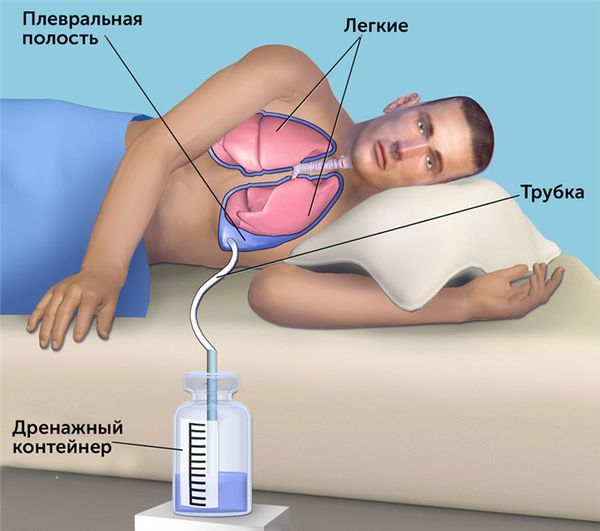
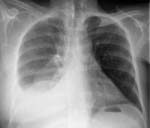
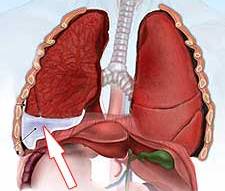


 Бакулев А. Н., Р. С. Колесников – Хирургическое лечение гнойных заболеваний легких, 1961г.
Бакулев А. Н., Р. С. Колесников – Хирургическое лечение гнойных заболеваний легких, 1961г.